Introducción
La cirugía torácica video-asistida (CTVA) para la resección anatómica del cáncer de pulmón ha ganado una amplia aceptación en la comunidad de cirugía torácica. Después de algunas preocupaciones iniciales en relación con la solidez oncológica del abordaje, comparado con la toracotomía abierta – preocupaciones que desde entonces han sido mayormente ahuyentadas [1-4] – la técnica ha sido entusiastamente adoptada, debido a las ventajas percibidas de los abordajes mínimamente invasivos. Efectivamente, los estudios (primariamente retrospectivos) sugirieron que el abordaje con CTVA tiene ciertas ventajas fisiológicas, incluyendo menor dolor postoperatorio [5,6], hospitalización más corta [7], mejor tolerancia en pacientes ancianos [8,9], e incluso menores costos [10,11].
Una significativa limitación de la mayoría de esos estudios, sin embargo, es su diseño retrospectivo, que puede introducir desvíos significativos de recolección [12]. Asimismo, muchos de esos estudios no son analizados con intención de tratamiento y las conversiones de CTVA a toracotomía son frecuentemente incluidas inapropiadamente en la rama de la toracotomía.
Finalmente, y quizás más importante, el foco de muchos estudios evaluando los beneficios de la CTVA, ha sido una medición “objetiva” de la calidad de vida (CDV) después de la operación, con la implicación de que eso sirve como un reflejo más preciso del efecto de la operación sobre los pacientes [13]. No obstante, con la obligación de las mediciones reportadas por el paciente como un componente de la calidad de la atención, y con futuros rembolsos por la atención vinculados con la calidad, las mediciones de dolor y CDV reportadas por los pacientes, una vez marginalizadas, han ganado importancia significativamente. Los autores de este trabajo han realizado un estudio prospectivo de cohorte, para comparar los puntajes de CDV y de dolor, durante los primeros 12 meses después de una CTVA o de una resección anatómica abierta, para cáncer de pulmón no a células pequeñas (CPNCP), en estadio temprano.
Material y Métodos
El comité de revisión institucional del Memorial Sloan Kettering Cancer Center aprobó este estudio. Todos los pacientes dieron su consentimiento para participar en el mismo.
Elegibilidad
Los pacientes fueron elegibles para este estudio si tenían un CPNCP histológicamente confirmado o sospechado, en estadio clínico I [14] (determinado mediante tomografía de emisión de positrones, tomografía computada y estadificación invasiva no rutinaria mediastinal o hiliar, o ambas), y si eran considerados medicamente aptos para una resección pulmonar anatómica (segmentectomía o lobectomía). Los pacientes fueron excluidos si habían sido sometidos previamente a resección pulmonar, o si habían recibido preoperatoriamente quimioterapia o radioterapia o ambas. Los pacientes que tenían una enfermedad en estadio más avanzado, o que no tuvieron un CPNCP después de la operación, fueron removidos del estudio.
Los pacientes fueron invitados a participar en el estudio después de consentir su procedimiento quirúrgico. La elección del abordaje quirúrgico (toracotomía vs CTVA y lobectomía vs segmentectomía) fue determinada por la preferencia del cirujano (la toracotomía es la preferencia estándar para 3 cirujanos en el grupo; CTVA para 5).
La toracotomía fue definida como un procedimiento que incluyó cualquier separación costal, incluyendo la toracotomía estándar posterolateral y la toracotomía axilar con preservación muscular. La CTVA fue realizada mediante 3 incisiones, teniendo la mayor aproximadamente 4 cm. Algunos casos de CTVA incluyeron asistencia robótica con el Da Vinci Surgical System (Intuitive Surgical, Sunnyvale, CA).
Las operaciones fueron consideradas conversiones, si el intento inicial de resección fue efectuado utilizando CTVA, pero fue abortado a causa de dificultades técnicas, tales como sangrado o adherencias. Si el procedimiento de CTVA fue usado primariamente para estadificación, sin una verdadera intención de resección, la operación fue considerada una toracotomía. Dado que la mayoría de los cirujanos en el grupo efectúan típicamente resecciones mediante CTVA en vez de toracotomías en esta cohorte de pacientes, el objetivo de acumulación fue 80 pacientes con CTVA y 40 con toracotomía, que completaron 12 meses de evaluaciones postoperatorias.
Datos demográficos recolectados
Se recolectaron prospectivamente datos de todos los pacientes, incluyendo características demográficas, comorbilidades, resultados de pruebas de función pulmonar, estado anatomopatológico, tipo de tumor, cualquier morbilidad postoperatoria, duración de la estadía hospitalaria y estatus de enfermedad, durante los 12 meses de seguimiento alejado.
Mediciones de la CDV
Se obtuvieron datos de CDV relacionada con la salud, utilizando el formulario SF-36 (Medical Outcomes Study 36-Item Short Form Health Survey). El SF-36 emplea 8 dominios de salud: funcionamiento físico, limitaciones debidas a problemas físicos, dolor corporal, percepciones generales sobre la salud, vitalidad, funcionamiento social, limitaciones debidas a problemas emocionales y salud mental. Cada uno de los 8 dominios es puntuado sobre una escala tipo Likert (1 a 5), con los puntajes más altos indicando una mejor CDV. El análisis de los factores del SF-36 brinda un fuerte apoyo para un modelo de salud de dos factores, con un factor abarcando aspectos de la salud física y el segundo abarcando aspectos de la salud emocional. Las escalas del resumen del componente físico (RCF) y del resumen del componente mental (RCM) del SF-36, han sido estandarizadas en normas nacionales [15]. La confiabilidad para los estimados de RCF y RCM excede 0,90 [16] y los estimados de confiabilidad de consistencia interna para todas las escalas, fueron de 0,78 o mayores.
Después del registro y enrolamiento, los pacientes completaron el SF-36 preoperatoriamente, en la primera visita postoperatoria (~ 2 semanas después del egreso) y en las visitas postoperatorias a los 4, 8 y 12 meses. Si se desarrollaba una recidiva documentada durante el seguimiento alejado, no se recolectaban encuestas adicionales de CDV del paciente.
Mediciones del dolor
El dolor fue medido utilizando el Brief Pain Inventory (BPI). El BPI es una herramienta de evaluación del dolor usada para medir la intensidad y su interferencia, en los pacientes con cáncer [17,18]. Los pacientes clasificaron la severidad de su dolor durante las semanas previas, como el peor, el menor, el promedio y en “ese mismo momento” [18]. Los pacientes clasificaron la interferencia debida al dolor en 7 contextos: (1) trabajo, (2) actividad, (3) estado de ánimo, (4) disfrute, (5) sueño, (6) caminar y (7) relaciones [19]. El BPI evalúa también la intervención del dolor del paciente, calidad del dolor y percepción de la causa del dolor. Otros ítems del BPI incluyen: (1) un sombreado del área de dolor del paciente en una vista de la figura humana de frente y atrás; (2) valoración de la cantidad de alivio que el paciente considera brindado por los tratamientos que recibe para el dolor; (3) valoración de la duración del alivio del dolor después de la toma de medicamentos prescriptos para ello; (4) evaluación de la atribución del dolor del paciente a la enfermedad, tratamiento de la enfermedad o condiciones no relacionadas con la enfermedad. La escala no tiene un algoritmo de puntuación, pero el “peor dolor” o la media aritmética de los cuatro ítems de severidad, puede ser usada como mediciones de la gravedad del dolor y la media aritmética de los 7 ítems de interferencia puede ser usada como una medición de la interferencia por el dolor [18].
Después del registro y enrolamiento, los pacientes completaron el BPI preoperatoriamente, en los días postoperatorios 2 a 4 (mientras estaban aún hospitalizados), en la visita postoperatoria inicial (~ 2 semanas después del egreso) y en las visitas postoperatorias a los 4, 8 y 12 meses. Si se desarrollaba una recidiva documentada durante el seguimiento alejado, no se recolectaban encuestas adicionales del BPI del paciente.
Manejo del dolor
Todos los pacientes recibieron un catéter epidural antes de su operación. Generalmente, la infusión epidural fue comenzada en la sala de operaciones, utilizando sólo bupivacaína, seguida postoperatoriamente por una infusión de hidromorfona (8 mg/mL) y bupivacaína (0,05%) a 6 mL/hora, con un bolo de 6 mL. También se usó Toradol (Roche, Basilea, Suiza) cuando no estaba contraindicado por la función renal. El Anesthesia Pain Service, que está presente en el hospital las 24 horas del día, manejó los catéteres epidurales. Después de su remoción, se prescribieron narcóticos orales según necesidad.
Métodos estadísticos
Se compararon las características demográficas entre las cohortes de CTVA y toracotomía utilizando 2 para las variables categóricas y la prueba rank sum de Wilcoxon para las variables continuas.
El análisis de CDV investigó dos objetivos finales: RCF y RCM, cada uno de los cuales fue analizado de manera longitudinal, utilizando un modelo lineal de efectos mixtos, que incluyó a todos los pacientes que tenían una evaluación basal y al menos una evaluación post-basal (paciente externado). Todos los modelos incluyeron un efecto tiempo y fueron ajustados por la CDV basal, así como por las características demográficas y de la enfermedad que fueron distribuidas diferentemente en las dos cohortes. Además, una interacción entre el grupo de tratamiento y el tiempo fue incluida, para permitir la posibilidad de que los cambios en la CDV con el paso del tiempo, fueran diferentes entre el grupo de CTVA y el grupo de toracotomía. Se usaron esos modelos para calcular los puntajes ajustados de RCF y RCM en cada momento y compararlos usando contrastes.
El análisis del dolor investigó dos objetivos finales: el dolor promedio, definido como la media de los 4 puntajes de dolor reportados (peor, menor, promedio y justo ahora), y la interferencia promedio, definida como la media de los 7 puntajes de interferencia examinados (actividad general, estado de ánimo, habilidad para caminar, trabajo normal, relaciones, sueño y disfrute de la vida). Para cada objetivo final, los puntajes de dolor del paciente internado fueron transformados en logaritmos y modelados utilizando modelos lineales de efectos mixtos. Los puntajes de dolor de los pacientes externados, fueron categorizados como clínicamente significativo (puntaje ≥ 4) [20,21] o no significativo (puntaje < 4) y analizados usando modelos no lineales de efectos mixtos, con el mismo abordaje descrito para los análisis de CDV.
Para tener en cuenta la posibilidad de que los reportes perdidos de CDV o dolor estuvieran relacionados con los resultados reales (pérdidas informativas), se usó un abordaje con modelos de patrones mixtos y se estratificaron todos los modelos según el patrón observado de los datos perdidos [22].
Los análisis estadísticos fueron realizados utilizando el programa SAS 9.2 (SAS Institute, Cary, NC). Todas las pruebas de significación fueron de dos lados y se usó un nivel de 5% de significación.
Resultados
Los pacientes fueron enrolados prospectivamente desde mayo de 2009 hasta abril de 2012. En total, 74 pacientes fueron sometidos a toracotomía (72 de los cuales completaron las encuestas de línea de base) y 132 fueron sometidos a CTVA (19 pacientes fueron convertidos de CTVA a toracotomía y fueron analizados en la rama de CTVA); 40 y 80 pacientes, respectivamente, fueron seguidos durante 12 meses y completaron la encuesta final, representando el 59% de todos los pacientes que consintieron para participar en el estudio (55% de pacientes con toracotomía vs 61% de pacientes con CTVA; P = 0,58). El estudio fue cerrado cuando se alcanzó el tamaño de la muestra objetivo, basado en el seguimiento de 12 meses. Menos de 12 meses de datos fueron recolectados en 45 pacientes (22%) a causa de la completitud del estudio. En los pacientes restantes, los datos incompletos fueron atribuibles a abandono en 19 (9%) o muerte o recidiva de la enfermedad en 18 (9%); además, 4 pacientes recibieron quimioterapia postoperatoria y fueron removidos del estudio (Tabla 1).
• TABLA 1: Encuestas disponibles para cada momento
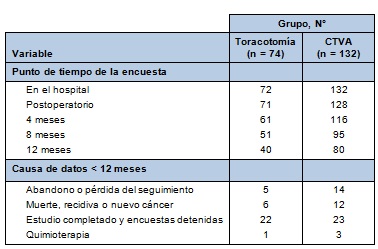
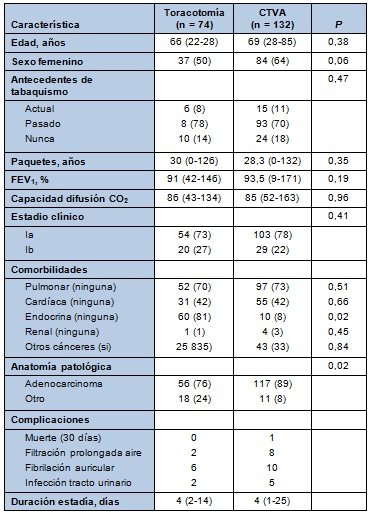
Las características basales fueron similares entre los grupos de CTVA y toracotomía. Hubo una muerte dentro de los 30 días en la rama de CTVA y ninguna en la rama de la toracotomía. La duración de la estadía hospitalaria fue similar entre los grupos. Las complicaciones postoperatorias son listadas en la Tabla 2.
• TABLA 2: Características demográficas
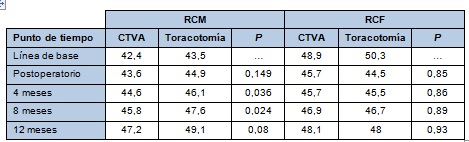
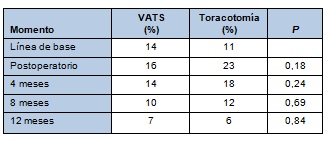
Los puntajes ajustados de RCF fueron similares entre los grupos a través del seguimiento alejado, mientras que los puntajes ajustados de RCM fueron consistentemente mejores en el grupo con toracotomía (Tabla 3). Por cada resultado de dolor investigado, los puntajes ajustados de dolor fueron asimismo similares entre los grupos durante el período postoperatorio (días 2 a 4). No se halló diferencia entre los grupos con respecto al riesgo de tener dolor clínicamente significativo en cada una de las evaluaciones de los pacientes externados (meses 4, 8 y 12; Tabla 4).
• TABLA 3: Puntajes ajustados de CDV
• TABLA 4: Dolor ajustado excediendo 4
Comentario
Los resultados de este estudio prospectivo indican que no hay una diferencia cuantificable en el dolor y CDV, entre la CTVA y la toracotomía, para el tratamiento del CPNCP en estadio I, con la excepción de los puntajes del SF-36 RCM, que fueron consistentemente más altos (esto es, mejores) en el grupo de toracotomía. Los puntajes de CDV en ambos grupos mejoraron a través de los 12 meses de seguimiento y los puntajes de dolor se aproximaron a los de la línea de base para los 4 meses. Un número similar de pacientes en ambos grupos reportó no utilizar más narcóticos en la primera visita postoperatoria (13% para la CTVA vs 6% para la toracotomía) y, asimismo, por 12 meses, la incidencia reportada de dolor residual en el sitio quirúrgico fue similar (28% para CTVA vs 37% para toracotomía).
Una explicación posible para la similitud en los puntajes de dolor entre los grupos, es que el control del dolor brindado por el catéter epidural, con la adición del Toradol y la presencia de un servicio de dolor a tiempo completo, fue suficiente para poder enmascarar cualquier diferencia potencial entre los abordajes quirúrgicos. Aunque los autores no capturaron ningún dato entre el egreso hospitalario y la primera visita de seguimiento y, en consecuencia, pueden haber deferencias perdidas en los puntajes del dolor durante ese período, es más probable que los dos grupos alcanzaran un control similar del dolor con los narcóticos, dando un uso parejo de los mismos entre los dos grupos.
Una segunda explicación posible (no apoyada por los datos de este trabajo) es que, a causa del análisis con intención de tratamiento, los pacientes que fueron convertidos a abordajes abiertos (14%) no tuvieron un efecto significativo sobre los resultados percibidos de la CTVA; no obstante, cuando los autores observaron ese grupo separadamente, las diferencias entre los grupos no fueron significativas.
Por último, porqué los puntajes del RCM fueron consistentemente peores en la rama de CTVA permanece oscuro. Dar cuenta de la subjetividad de las encuestas es difícil y tal vez éste es el caso en que las expectativas de los pacientes jugaron un papel importante en las respuestas a esa cuestión; esto es, sus respuestas pueden haber indicado que experimentaron más o menos dolor que lo que habían esperado. Por un lado, aunque las diferencias en los puntajes de RCM fueron estadísticamente significativas, esa diferencia no es considerada típicamente como clínicamente importante [18]. Por el otro lado, los puntajes de RCF fueron consistentemente similares durante el período de estudio.
Este estudio tuvo varias limitaciones posibles. La más obvia es que los pacientes no pudieron ser randomizados entre las dos ramas quirúrgicas. Dada la falta de equilibrio entre los cirujanos, no es factible un ensayo randomizado en ese escenario. Tomando en cuenta que los pacientes en la institución son esencialmente randomizados por el cirujano que los ve y dado que el abordaje quirúrgico realizado refleja la práctica estándar de cada cirujano (que generalmente no es influenciada por el pronóstico del paciente), ese desvío potencial en la selección debería haber sido mitigado significativamente. Además, se puede argumentar que los pacientes randomizados para los procedimientos quirúrgicos en contra de su propia preferencia, o los desvíos, podrían influenciar sus respuestas a las encuestas subjetivas.
Una segunda limitación posible es que sólo el 59% de los pacientes completó todas las encuestas. En efecto, ese es un problema común en los estudios de CDV y puede introducir un significativo desvío, dependiendo de las razones por las que no completaron todas las encuestas. El método de análisis utilizado (patrón mixto para datos longitudinales) está diseñado para dar cuenta de esa situación. Sin embargo, si alguno de los pacientes no completó su encuesta por razones relacionadas con su dolor o CDV, es posible que eso pueda haber influenciado los resultados.
La razón más común para un seguimiento incompleto en este estudio fue administrativa y no relacionada con los resultados de los pacientes; el estudio fue detenido cuando el número planeado de pacientes completó los 12 meses de seguimiento (el 22% de los pacientes que consistieron tuvo datos incompletos por esa razón). Además, los modelos de análisis de patrón mixto dan cuenta de la potencial pérdida informativa asociada con el 9,3% de los pacientes que consintieron, pero que abandonaron durante el período de seguimiento alejado por razones no explicadas [23].
Finalmente, los autores analizaron los datos de acuerdo con una intención de tratamiento, incluyendo – por lo tanto – en el grupo de CTVA a los 19 pacientes que fueron convertidos intraoperatoriamente a toracotomía. Aunque podría argumentarse que sus resultados de CDV y dolor fueron atribuibles a un procedimiento más extenso, ellos creen con firmeza que la verdadera representación de una operación debe incluir todos los resultados posibles, incluso las complicaciones imprevistas, que pueden llevar a un cambio de la operación.
De acuerdo con la creencia subyacente de que la CTVA es mejor tolerada por los pacientes, la expectativa de los autores cuando diseñaron este ensayo, era que el grupo de CTVA podría estar asociado con mejores puntajes de CDV y dolor. Esa creencia está apoyada por estudios retrospectivos, incluyendo uno de su propia institución [9], que sugieren que los procedimientos de CTVA son tolerados mejor que las toracotomías. No obstante, aunque esa creencia en la CTVA puede parecer intuitiva, cuando esas presunciones son comprobadas prospectivamente, frecuentemente muestran que son erróneas, como fue definitivamente demostrado en las comparaciones entre las colectomías laparoscópicas y abiertas [24]. Por último, estas encuestas de CDV y dolor reflejan resultados reportados por pacientes y, a pesar del los prejuicios de los autores, la elección del abordaje operatorio necesita reflejar esa realidad.