Duración de la estadía hospitalaria, tasa de readmisión y reembolso después de la lobectomía pulmonar

Introducción
La readmisión se ha vuelto un punto focal para los proveedores de seguros de salud y los Centers for Medicare and Medicaid Services (CMS). Las readmisiones hospitalarias prevenibles son vistas como un indicador sustituto de calidad, así como un área de potenciales ahorros significativos de costos. La Affordable Care Act apunta también específicamente a disminuir las tasas de readmisión para diagnósticos específicos, con penalidades financieras para los hospitales [1].
A pesar de un enfoque de larga data sobre la calidad de la atención dentro de la comunidad quirúrgica torácica, existen muy pocos datos relacionados con las readmisiones potencialmente prevenibles y los procedimientos quirúrgicos pulmonares comunes [2]. En una investigación reciente, los autores de este trabajo encontraron que los indicadores de calidad de la atención y los cargos por la lobectomía del pulmón, estaban influenciados significativamente por la especialidad del cirujano [3]. No obstante, las tasas de readmisión no diferían significativamente, a pesar de una diferencia significativa en la duración media de la estadía hospitalaria y las tasas de complicaciones entre las dos cohortes de pacientes. Esos hallazgos generaron la cuestión de si existe una asociación entre la duración de la estadía hospitalaria y las tasas de readmisión que no ha sido previamente identificada. Esta investigación compara la duración de la estadía y las tasas de readmisión después de una lobectomía pulmonar realizada por un cáncer de pulmón a células no pequeñas (CPCNP), efectuada por cirujanos cardiotorácicos, dentro de un sistema de salud diverso.
Pacientes y métodos
Se obtuvo la aprobación del Comité de Revisión Institucional de la institución en donde se desempeñan los autores de este trabajo y no se requirió el consentimiento individual de los pacientes, a condición de la anonimidad de los mismos, fuera de la fase inicial de recolección de datos del estudio. Utilizando la base de datos Premier de pacientes hospitalizados (Premier Inc., Charlotte, NC), se identificaron con el Ascencion Health System, a los hospitales que realizaban al menos 50 lobectomías, durante los años 2006 al 2010, a cargo de cirujanos cardiotorácicos (código acumulativo 32480 de Current Procedural Terminology [CPT] para el CPCNP {códigos de diagnóstico 162.2, 162.3, 162.4, 162.5 y 162 de la International Classification of Diseases, Ninth Revision [ICD-9] } ). La base de datos Premier es una base administrativa que registra los diagnósticos principal y secundario como códigos ICD-9, así como códigos CTP e información demográfica para las admisiones hospitalarias. Los cirujanos fueron identificados como cardiotorácicos, sobre la base de su número de proveedor nacional y por su estatus de certificación. No se hicieron intentos para diferenciar a los cirujanos torácicos que practicaban cirugías cardíaca y torácica, de aquellos que limitaban su práctica a la cirugía torácica no cardíaca.
Los datos demográficos de los pacientes, el puntaje Zubrod de desempeño, la duración de la estadía hospitalaria, la readmisión en el mismo hospital u otro diferente, y la morbilidad y mortalidad quirúrgicas, fueron extraídos de la base de datos Premier para cada paciente y de los datos del registro de tumores del American College of Surgeons [4]. También se calcularon para cada paciente los puntajes de comorbilidad de Charlson, basado en los códigos secundarios de enfermedad del ICD-9 [5,6]. Se excluyó del análisis a los pacientes sometidos a bilobectomía (CPT 32482), lobectomía por un tumor del sulcus superior o metástasis pulmonar (ICD-9 197), lobectomía con un procedimiento de broncoplastia (CPT 32486), lobectomía toracoscópica videoasistida o lobectomía en el escenario de un CPNCP en estadio IV, como un paciente con una metástasis cerebral aislada. También se excluyó a los pacientes sometidos a lobectomía con un código ICD-9 primario denotando un componente tumoral endobronquial (162.9) o traqueal (162), el CPNCP comprometiendo múltiples lóbulos del pulmón (162,8) o la pared torácica (198,89; 171,4) o una neoplasia de origen pleural (163).
La duración de la estadía postoperatoria fue calculada como el número de días desde el día de la cirugía hasta la muerte o el egreso hospitalario. Las morbilidades postoperatorias fueron atribuidas de manera binaria por paciente, por lo que un paciente con más de un evento fue contabilizado sólo una vez. Sin embargo, la tabulación de categorías específicas de complicaciones incluyó cada ocurrencia. La mortalidad operatoria fue definida como la muerte del paciente después de la cirugía, antes del egreso del hospital o dentro de los 30 días de la operación.
La readmisión fue definida como la admisión no planificada en cualquier hospital, dentro de los 90 días de la fecha de egreso de la admisión durante la cual se había realizado la lobectomía. Todas las readmisiones fueron revisadas y categorizadas como no relacionadas con la admisión original o como relacionadas. Las admisiones no relacionadas incluyeron a las admisiones planificadas por temas médicos o procedimientos, no provocados o agravados por la admisión para la lobectomía. Las admisiones que no estuvieron relacionadas con la admisión primaria para la lobectomía fueron registradas para una revisión subsiguiente, pero no fueron contabilizadas como una readmisión para el propósito de este análisis. La evaluación en el departamento de emergencia con un egreso dentro de las 24 horas no fue contabilizada como una readmisión. No obstante, la admisión hospitalaria con estatus de observación fue considerada una readmisión. La derivación desde la admisión para la lobectomía a un centro con servicios adecuados de enfermería o rehabilitación, no fue considerada como una readmisión.
El reembolso hospitalario por la admisión primaria para la lobectomía, se basó en la media nacional de los pagos para los CMS Diagnostic Related Groups (DRG) de los procedimientos torácicos mayores, sin complicación o comorbilidad (163 [U$S 10.054 dólares]), para el año 2011 [7]. Esas tasas promedio de pagos por DRG, fueron calculadas usando datos nacionales ajustados actualizados de mano de obra y capital, y fueron promediadas para lograr un único valor sustituto para la tasa de reembolso para esta investigación (U$S 17.793). Los pagos indirectos por educación médica, pagos desproporcionados y ajustes por mezclas de casos, no fueron incluidos en la aproximación del pago por DRG, porque esa información no estaba disponible. Los ajustes por factor geográfico fueron indirectamente incluidos, dado que los valores medios para esos DRG representan valores individuales de todo el país.
La expensa hospitalaria por día/cama para el año 2010 (U$S 1.910) es un valor promedio nacional [8]. No está ajustada, lo que significa que no se han añadido costos para incluir la atención ambulatoria. La paridad de los cargos hospitalarios fue comprobada usando el cargo de cada institución por egreso principal, una comparación de cargos por paciente internado indexado por diagnósticos de egreso [9]. Ese es un método para determinar si las diferentes instituciones tienen niveles similares de cargos, usado por los aseguradores privados y el CMS [10]. Esto fue realizado para comprobar la validez de usar la expensa hospitalaria por día/cama para las instituciones involucradas en esta investigación.
La unidad de análisis para este estudio fue un paciente sometido a lobectomía por CPNCP. La readmisión hospitalaria dentro de los 90 días del egreso de la admisión primaria, fue considerada el resultado del análisis. La cohorte de pacientes que experimentó una readmisión después de la lobectomía, fue comparada con el grupo de pacientes que no requirió readmisión. Se usó un análisis de regresión logística múltiple para estudiar las relaciones entre las variables del paciente y la readmisión. Durante ese proceso, los modelos de regresión fueron ajustados por agrupamiento/anidación en el nivel hospitalario, mediante la construcción de modelos de análisis de dos niveles jerárquicos, asumiendo una distribución normativa de las variables [11,12]. El promedio centrado de grupo para cada cohorte fue usado en el análisis. Dentro del análisis de regresión se hicieron ajustes por el puntaje de comorbilidad de Charlson reportados como odds ratios (OR) ajustadas. La duración postoperatoria de la estadía hospitalaria fue representada como una variable continua en los modelos de regresión.
El análisis bivariado de los datos fue realizado utilizando el programa GraphPad Prism 4.02 (San Diego, CA) para Windows (Microsoft, Redmond, WA). Las diferencias entre las variables categóricas fueron evaluadas con la prueba exacta de Fisher. Las diferencias entre las variables continuas fueron medidas con la prueba t de Student de dos colas o la prueba U de Mann-Whitney para datos no normalmente distribuidos. El análisis multivariado fue realizado usando el programa Stata, versión 11 (StataCorp, College Station, TX). Un valor de p menor de 0,05 fue considerado significativo.
Resultados
Durante los 5 años del período estudiado, se realizaron 4.411 lobectomías, por 69 cirujanos cardiotorácicos, en 61 hospitales de 31 estados, que se ajustaron al criterio de ingreso para esta investigación. La mortalidad operatoria ocurrió en 114 pacientes (2,6%) que no tuvieron el riesgo subsecuente de readmisión. Por lo tanto, 4.296 pacientes sometidos a lobectomía estuvieron disponibles para el análisis.
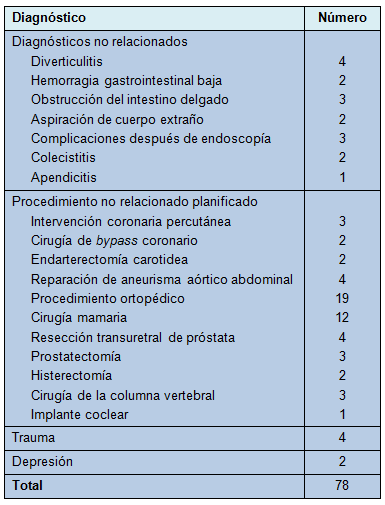
La readmisión hospitalaria dentro de los 90 días del egreso pudo documentarse como ocurriendo en 367 de esos pacientes. La revisión de cada readmisión resultó en la exclusión de 78 pacientes, porque la misma no estaba relacionada con la admisión para la lobectomía (Tabla 1). Las razones para esas readmisiones no relacionadas se listan en la Tabla 1. Todos los análisis subsiguientes de readmisiones en esta investigación excluyen a esos pacientes.
• Tabla 1: Diagnósticos de las readmisiones no relacionadas
Eso resultó en 289 pacientes (7%) que requirieron al menos una readmisión dentro de los 90 días de haber egresado después de la lobectomía. El número medio de readmisiones dentro de esa cohorte fue de 1,5, siendo requeridas 1, 2, 3 y 4 readmisiones por 190, 50, 27 y 22 pacientes, respectivamente. Eso resultó en un total de 459 readmisiones.
La media de la duración de la estadía para una readmisión relacionada varió si la readmisión fue la primera, segunda, tercera o cuarta. La media de la duración de la estadía para la primera readmisión fue de 5 días y se produjo a los 11 días, en promedio, del egreso de la lobectomía. Las subsiguientes readmisiones, segunda, tercera y cuarta tuvieron una media de 16, 23 y 33 días, respectivamente, de la fecha inicial de egreso y se asociaron con duraciones medias de 9, 4 y 5 días, respectivamente. La media de la duración de la estadía hospitalaria asociada con reoperación, independientemente del momento de la readmisión, fue de 8 días.
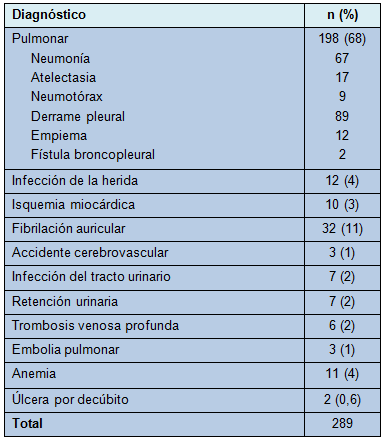
Los diagnósticos de las readmisiones relacionadas se muestran en la Tabla 2. La readmisión ocurrió más comúnmente en la institución en donde se realizó la lobectomía (88%). Las causas más comunes de readmisiones relacionadas pueden ser categorizadas como de naturaleza pulmonar. Consistieron principalmente en diagnósticos de atelectasia, neumonía o derrame pleural. De los pacientes que requirieron readmisión, 71 (25%) necesitaron un drenaje pleural ipsilateral mediante toracocentesis guiada por imágenes (19), tubo toracostómico (11), colocación guiada por imágenes de un drenaje pleural (18), toracoscopía videoasistida (16) o toracotomía (7). La causa más común para la reintervención fue el derrame pleural ipsilateral estéril. Esas intervenciones ocurrieron durante la primera readmisión en el 87% de los casos.
• Tabla 2: Diagnósticos de las readmisiones relacionadas para la primera readmisión
En la Tabla 3 se muestra una comparación de los pacientes que requirieron readmisión y de los que no la requirieron. La distribución de los estadios patológicos fue similar entre los dos grupos de pacientes. El uso de quimioradioterapia neoadyuvante no difirió significativamente entre los grupos. La frecuencia de las morbilidades postoperatorias o de la mortalidad operatoria dentro de los 30 días, tampoco fue significativamente diferente entre los dos grupos.
• Tabla 3: Comparación de pacientes que requirieron readmisión versus pacientes que no la requirieron después de la lobectomía
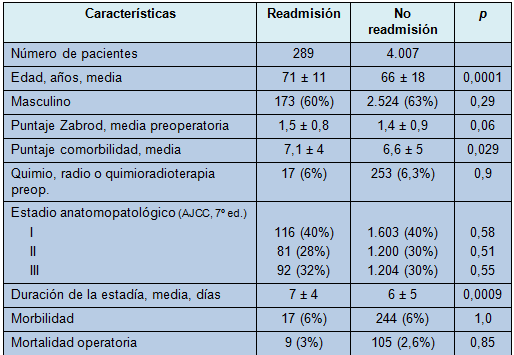
El análisis de regresión logística múltiple encontró que la tasa de readmisión estuvo independientemente reducida en un 49% (OR ajustada 0,51; 95% intervalo de confianza [IC]: 0,33 a 0,79; p < 0,0001) para los pacientes menores de 78 años. La tasa de readmisión aumentó en un 61% (OR ajustada 0,39¸ 95% IC: 0,22 a 0,51; p = 0,0001), o en 37% (OR ajustada 0,63; 95% IC: 0,47 a 0,73; p = 0,0001) para los pacientes egresados antes del 5º día postoperatorio o después del 16º, respectivamente.
Los análisis de subconjuntos hallaron que la razón más común para la readmisión, en pacientes con una duración inicial de la estadía hospitalaria menor a 5 días, fue el derrame pleural, neumotórax o atelectasia. El sexo, raza y puntaje Zabrod de desempeño, no mostraron una influencia significativa en la tasa de readmisión, con una excepción. El puntaje medio de desempeño de Zabrod, para los pacientes que requirieron readmisión después de una estadía hospitalaria inicial de más del 16 días, fue significativamente más alto (más deteriorado) que el de los otros pacientes que requirieron readmisión y que la cohorte de pacientes que no la requirió. Aunque la ocurrencia de morbilidad postoperatoria se asoció con una duración de la estadía hospitalaria aumentada, no se asoció con un aumento en la frecuencia de readmisión.
Análisis financiero
La paridad general entre los cargos de los hospitales individuales no mostró diferencia significativa, como se reconoció cuando se compararon los cargos por egresos principales. Con la creación de un modelo financiero de lobectomía, usando el valor DRG medio para la lobectomía (U$S 17.793), el costo hospitalario nacional promedio por día/cama de U$S 1.190, una duración media de la estadía hospitalaria después de la lobectomía de 6 días, como se encontró en esta y otras revisiones, y tomando en consideración un costo aumentado del primer día hospitalario durante el que se realizó la lobectomía, se puede estimar un beneficio proyectado para el hospital de U$S 6.333,00 ó de un 36%, para la lobectomía [13]. Eso está en consonancia con las evaluaciones externas sobre la rentabilidad de ese procedimiento [14].
Comentario
Una readmisión hospitalaria no planificada o potencialmente prevenible dentro de los 30 días del egreso, ha sido reconocida como ocurriendo en tanto como uno de cada cinco beneficiarios de Medicare. Se estima que eso resulta en un costo de más de 15 billones de dólares por año para el CMS. Apropiadamente, esa cifra ha llamado la atención del CMS y de las aseguradoras privadas de salud, como un área de potencial ahorro de costos. Bajo el Medicare’s Inpatient Prospective Payment System, incluido en el Affordable Care Act, las tasas excesivas de readmisión, provocan penalidades financieras para los hospitales de agudos, a partir del 1 de octubre de 2012 [1].
Aunque ese esfuerzo es comprensible, de cara a los elevados gastos en salud, la implementación de esos esfuerzos no es un proceso simple. Existen preocupaciones sobre muchos aspectos de esa iniciativa, incluyendo el concepto más fundamental: la certeza de la medición de las readmisiones. Amin y col. [15], encontraron que el 25% de las readmisiones fue inapropiadamente caracterizado, en un análisis de un centro aislado sobre pacientes con cirugía vertebral. Similarmente, el trabajo del Center for Policy and Research of America’s Health Insurance Plans, resaltó las dificultades para definir las readmisiones según la admisión primaria o afiliación, la falta de consistencia en periodos de observación y la inhabilidad para compilar datos continuos [16].
También ha existido especulación sobre que las tasas excesivas de readmisión pueden ser una medición sustituta para la calidad de la atención médica brindada. Esto ha sido demostrado como incorrecto en la vasta mayoría de los casos. Varias investigaciones han mostrado que muchos de los factores involucrados en las readmisiones están relacionados con atributos no modificables de los pacientes, tales como raza, estado socioeconómico, apoyo familiar, ubicación geográfica de la atención, acceso a la atención ambulatoria y tipo de hospital de agudos utilizado. En un reporte del año 2011, Kansagar y col. [17], concluyeron que la readmisión es un indicador de la calidad del proceso de egreso de una institución, más que de la atención médica prestada. Esa conclusión fue apoyada por Joynt y col. [18], quienes hallaron que la influencia ampliamente reportada previamente de la raza afroamericana sobre la tasa de readmisión, es muy probablemente el resultado del agrupamiento de esos pacientes alrededor de un hospital de agudos con escasos recursos y acceso a puntos de atención ambulatoria.
Para complicar la comprensión de los factores que influencian las readmisiones hospitalarias está una pobreza de hallazgos reportados en la literatura. No obstante, tres reportes recientes merecen ser mencionados. Allaudeen y col. [19], reportaron una tasa de readmisión a los 30 días del 17%, sobre un período de 2 años, para 6.805 admisiones únicas de pacientes. Se halló que la readmisión era significativamente más frecuente en asociación con cualquiera de las seis condiciones médicas crónicas. Similarmente, Mudge y col. [20], encontraron que el predictor más fuerte de readmisión era la enfermedad crónica preexistente, en una cohorte de pacientes que revisaron. Kassin y col. [21], en una revisión de 1.442 egresos de pacientes de un servicio de cirugía general de un hospital universitario, sobre un período de 22 meses, hallaron tres factores que influenciaron significativamente la tasa de readmisión: condiciones médicas preexistentes, complicaciones postoperatorias y complicaciones desarrolladas después del egreso. La readmisión no se asoció con un aumento significativo en la mortalidad.
La investigación más comprehensiva de la readmisión después de la cirugía pulmonar, es la que reportaron Handy y col. [2], en 2001. En su revisión, los investigadores estudiaron 254 pacientes sometidos a distintas formas de resección pulmonar por causas benignas y malignas, sobre un período de 5 años. Identificaron 113 readmisiones, que incluyeron concurrencia al departamento de emergencia, dentro de los 90 días del egreso, en 69 pacientes. La primera readmisión ocurrió en un hospital diferente del de la admisión primaria en el 16% de los pacientes. Observaron una duración global media de la estadía hospitalaria de 7,1 ± 6,4 días, teniendo la lobectomía una duración media de la estadía de 7,8 ± 6,2 días. Los investigadores encontraron que el único factor de riesgo predisponente para la readmisión fue la neumonectomía. También se halló un aumento en la mortalidad entre los pacientes que requirieron readmisión.
La presente investigación buscó examinar un número sustancial de pacientes geográficamente diversos, sometidos a cirugía pulmonar, con la intención de identificar los factores que influencian sobre la tasa de readmisión. En contraste con reportes previos, la población en estudio se limitó a la lobectomía pulmonar por CPCNP, en un intento de minimizar la influencia del procedimiento en sí mismo, sobre la tasa de readmisión. Similarmente, la especialidad de los cirujanos fue limitada a los cardiotorácicos, dado que se ha demostrado que un entrenamiento especial influencia en la tasa de readmisión [3].
Los hallazgos clínicamente relevantes en esta revisión incluyen a la identificación de la edad y de la duración de la estadía hospitalaria, como factores que influencian sobre la tasa de readmisión. La edad ha sido identificada en varios reportes, como un predictor para la readmisión hospitalaria y debería servir para estratificar los recursos durante la planificación del egreso. La duración de la estadía hospitalaria no ha sido previamente identificada como un predictor de la tasa de readmisión, en pacientes sometidos a cirugía torácica no cardíaca.
La observación de que las readmisiones fueron agrupadas en una distribución bimodal sugiere la influencia de dos mecanismos diferentes. Para los pacientes readmitidos después de una duración inicial de la estadía de menos de 5 días, el derrame pleura estéril, neumotórax y atelectasia, fueron identificados como las causas más comunes de readmisión. El umbral para la remoción del tubo torácico usado en los hospitales individuales dentro de este estudio no pudo ser documentado. No obstante, esa asociación generó la cuestión de la adecuación de la duración del drenaje pleural postoperatorio.
Entre los pacientes readmitidos después de una duración inicial de la estadía hospitalaria mayor de 16 días, se identificaron varias causas, siendo la más común la neumonía. El hallazgo de que este subconjunto de pacientes tuvo un puntaje preoperatorio de Zubrod significativamente más alto que todos los otros pacientes examinados, puede apoyar el hallazgo similar de Wright y col. [22], de que la duración inicial de la estadía, para la que son probables causas multifactoriales y acumulativas, puede ser predictiva no sólo de la morbilidad postoperatoria sino también de la readmisión.
La falta de asociación de la morbilidad o mortalidad con la readmisión, vista en esta investigación, que se controló con los puntajes de comorbilidad de Charlson, podría apoyar el concepto de que las tasas de readmisión no son un indicador apropiado de la calidad de la atención brindada durante la admisión inicial. Ese hallazgo es apoyado por otros reportes que encontraron que la readmisión era reflejo de la calidad del proceso planificado de egreso, acceso a la atención y recursos ambulatorios disponibles para los pacientes, más que de la calidad de la atención médica.
Se identificaron también varias métricas que pueden probar ser útiles en el estudio continuado de las tasas de readmisión en los pacientes de cirugía torácica. La primera son las tasas de readmisión, global y relacionada, del 8,5% y 6,7%, respectivamente, después de la lobectomía. Eso es significativamente menor que la tasa de readmisión identificada por Handy y col. [2] del 18,9%, pero no es inesperado, basado en los diseños diferentes de los estudios, especialmente, en la inclusión de las visitas al departamento de emergencia. Similarmente, el hallazgo de que el 12% de las primeras readmisiones relacionadas fue en diferentes instituciones de atención aguda que la de la admisión primaria, y que el 100% de las primeras readmisiones relacionadas y el 92% de todas las readmisiones relacionadas ocurrieron dentro de los 30 días del egreso, tendrá implicaciones para el seguimiento de las readmisiones.
Esta investigación identificó varias relaciones que podrían también impactar financieramente a los hospitales. Específicamente, la duración media de la estadía, para cualquier readmisión relacionada, podría negar el margen de beneficio típicamente asociado con la lobectomía pulmonar para el hospital, si esas readmisiones no fueran compensadas. Una segunda readmisión relacionada, asociada con la mayor duración media de la estadía, o la necesidad de reoperación durante una readmisión relacionada, podría ser financieramente lo más devastador, si el reembolso por readmisión fue disminuido o eliminado, basado en las duraciones medias de estadía en esta revisión.
Esta investigación tiene limitaciones comunes a similares análisis. Específicamente, los datos retrospectivos no son tan precisos como la información recolectada prospectivamente, a pesar de los esfuerzos para confirmar variables en el nivel local, usando datos del registro de tumores. También es posible que algunas readmisiones relacionadas puedan no haber sido identificadas, ya sea porque ocurrieron fuera del período de observación de 90 días, o porque ocurrieron en una institución fuera de ese sistema de salud. Algunas variables que pueden influenciar la tasa de readmisión, tales como la espirometría pulmonar y la capacidad de difusión, no estuvieron disponibles para este análisis. Finalmente, aunque el modelo financiero usado para estimar el reembolso y costos en este análisis puede ser validado como congruente con elementos de referencia externos, es una aproximación que puede ser inexacta cuando se aplica a instituciones individuales, debido a los costos del contrato de la cadena de suministros, patrones de práctica de los médicos o educación médica para graduados e ingresos desproporcionados.
En conclusión, esta investigación halló que la edad del paciente mayor de 78 años y la duración de la estadía hospitalaria menor a 5 días o mayor a 16 días, estuvieron asociadas con una tasa aumentada de readmisión, después de la lobectomía pulmonar para CPNCP. No se pudo hallar una relación entre la readmisión y la calidad de la atención médica brindada. También fueron identificadas las tasas global y relacionada de readmisión, después de una lobectomía, en una población grande y diversa. El modelo financiero utilizado en esta investigación halló también que, aunque actualmente son rentables en la mayoría de las situaciones, los hospitales están en riesgo de pérdidas financieras por una admisión para lobectomía, si el reembolso por readmisión es disminuido o eliminado. Estos hallazgos deberían brindar un incentivo para el estudio de la tasa de readmisión después de procedimientos quirúrgicos torácicos, permitiendo un seguimiento más preciso de las readmisiones y guiando la asignación de recursos para la planificación de egreso, para los pacientes con riesgo alto.
♦ Comentario y resumen objetivo: Dr. Rodolfo D. Altrudi
Comentarios
Para ver los comentarios de sus colegas o para expresar su opinión debe ingresar con su cuenta de IntraMed.