| Aspectos destacados |
|
1. El síndrome post cuidados intensivos (PICS, por sus siglas en inglés) afecta hasta al 80 % de los pacientes que sobreviven a la UCI. 2. Los intensivistas deben intentar minimizar los factores de riesgo modificables comunes para el desarrollo de PICS. Estos incluyen dosis acumuladas más altas de fármacos sedantes, inmovilidad, delirio, trastornos del sueño e hiperglucemia. 3. El impacto social y financiero de PICS puede ser sustancial; hasta el 50 % de los pacientes que sobreviven a la UCI dependen del apoyo de cuidados familiares y hasta el 40 % de los pacientes que trabajaban anteriormente y que sobreviven a la UCI no pueden volver a trabajar un año después del alta. |
|
PREGUNTA CLÍNICA Una mujer de 56 años con antecedentes de diabetes y obesidad ingresó en la UCI por neumonía. Su hospitalización se complicó por síndrome de dificultad respiratoria aguda (SDRA), shock, insuficiencia renal aguda y bacteriemia asociada a la vía central. Requirió ventilación mecánica durante 7 días, vasopresores durante 5 días y terapia de reemplazo renal continua durante 4 días. Se observó que tenía delirium severo y agitación mientras estaba intubada y requirió sedación profunda en múltiples ocasiones. También demostró debilidad y problemas de movilidad y fue dada de alta a un centro de rehabilitación. Actualmente se encuentra en seguimiento post-UCI 1 mes después del alta. Su familia refiere problemas con su memoria. Obtiene una puntuación de 14/30 en la Evaluación cognitiva de Montreal, lo que corresponde a un deterioro cognitivo moderado. ¿Cuál de las siguientes condiciones está más asociada con el desarrollo de deterioro cognitivo a largo plazo? A: shock B: delirio C: insuficiencia renal aguda D: bacteriemia (Ver Respuesta/Razones al final del artículo) |

| Introducción |
El síndrome post cuidados intensivos (PICS, por sus siglas en inglés) ha sido reconocido durante más de 1 década y se define como un deterioro nuevo o que empeora de la salud física, psicológica o cognitiva, o una combinación de los mismos, después de una enfermedad crítica.
En el momento del alta hospitalaria, hasta el 80 % de los pacientes que sobreviven a la UCI tendrán síntomas de PICS
El objetivo de la presente revisión es describir las manifestaciones clínicas de PICS y su impacto en los pacientes, las familias y los sistemas de atención médica. También los autores discuten la relación entre PICS y los determinantes sociales de la salud y esbozando un marco para la evaluación y gestión.
| Presentación clínica de PICS |
El PICS puede incluir deficiencias en la cognición, la salud mental, la función física o una combinación de los mismos después de una enfermedad crítica (Figura 1A).
> Dominio cognitivo
Los sobrevivientes de enfermedades críticas son susceptibles a la disfunción cognitiva independientemente de las condiciones preexistentes, comorbilidades y edad. Los déficits cognitivos pueden ser tanto persistentes, con un tercio de los pacientes que sobreviven a la UCI que presentan déficits 1 año después de la hospitalización, como graves, lo que refleja el grado de deterioro observado en la lesión cerebral traumática moderada y la demencia de Alzheimer.
Las manifestaciones clínicas pueden incluir una disminución de la memoria, la función ejecutiva, la velocidad de procesamiento mental, la atención o la concentración, todo lo cual en conjunto puede impedir que las personas participen en el tipo de comportamiento intencionado y dirigido a un objetivo necesario para llevar a cabo las actividades de la vida diaria y regresar a su estado funcional premórbido.
Entre los factores de riesgo potencialmente modificables, el delirium ha sido el más estudiado. Incluso después de ajustar por edad, educación, función cognitiva preexistente, gravedad de la enfermedad y exposición a fármacos sedantes, la duración del delirium es un predictor independiente de deterioro cognitivo a largo plazo (Figura 1B).
> Dominio psicológico
La morbilidad psiquiátrica después de una enfermedad crítica es común. La ansiedad, la depresión y el trastorno de estrés postraumático (TEPT) se reportan en el 62%, 36% y 39% de los pacientes, respectivamente, con un alto grado de concurrencia de síntomas entre estas tres condiciones.
Los pacientes que sobreviven a la UCI también tienen un mayor riesgo de conductas suicidas y autolesivas en comparación con los sobrevivientes del hospital que nunca requirieron ingreso en la UCI.
Además, los trastornos del sueño son comunes después de una estadía en la UCI y ocurren en hasta el 57 % de los pacientes 6 meses después del alta hospitalaria y a menudo se asocian con un deterioro psicológico continuo.
Los factores de riesgo de secuelas psicológicas incluyen edad más joven, diagnósticos previos de salud mental y necesidad de ventilación mecánica. Los trastornos del sueño preexistentes y en el hospital se asocian con un mayor riesgo de trastornos del sueño posmórbidos (Figura 1B).
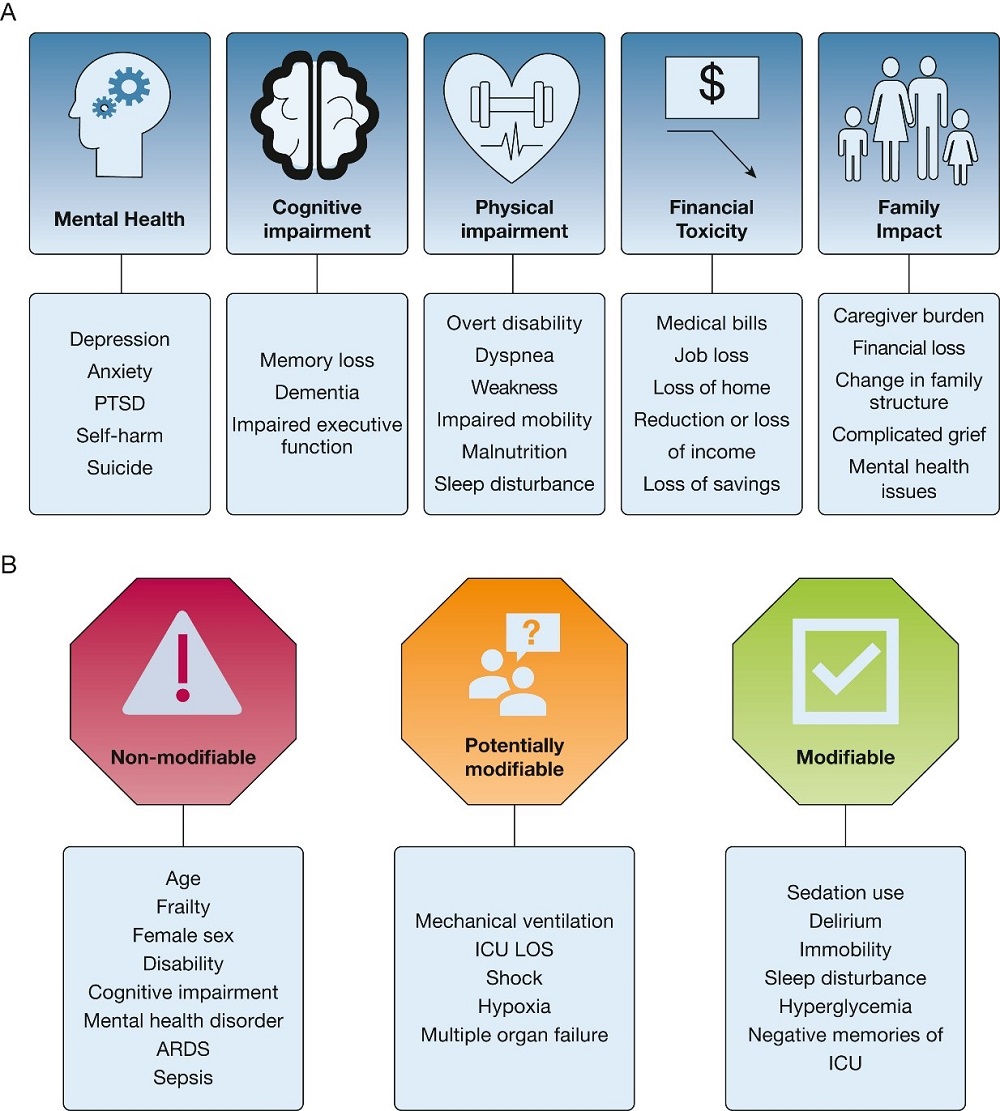
Figura 1 -Diagramas que muestran las manifestaciones clínicas y los factores de riesgo de PICS (síndrome posterior a cuidados intensivos). A, Secuelas comunes de enfermedades críticas en pacientes que sobreviven a la UCI. B, Factores de riesgo asociados a PICS, categorizados por grado de modificabilidad. LOS= duración de la estancia; PICS=síndrome posterior a cuidados intensivos; PTSD=Trastorno de estrés postraumático.
> Dominio físico
Hasta el 80% de los pacientes que sobreviven a la UCI experimentan una nueva disfunción física en el momento del alta. Los tipos de deficiencias físicas varían y pueden incluir debilidad adquirida en la UCI (ICU-AW), alteración de la función pulmonar y caquexia.
La debilidad adquirida en la UCI (ICU-AW), definida como una disfunción neuromuscular sin una causa plausible que no sea una enfermedad crítica y sus tratamientos, a menudo es el resultado de una miopatía de una enfermedad crítica, una polineuropatía de una enfermedad crítica o una combinación de ambas. Este grupo de trastornos está presente en casi la mitad de los pacientes que sobreviven a la UCI y puede manifestarse de diversas formas, que incluyen poca movilidad, debilidad, contracturas y reducción de la tolerancia al ejercicio.
Entre los factores de riesgo potencialmente modificables, los usos de bloqueantes neuromusculares y los corticosteroides históricamente han estado implicados en el desarrollo de la miopatía por enfermedad crítica, particularmente cuando se usan en combinación. Sin embargo, los datos anteriores sugieren que el uso a corto plazo de estos medicamentos puede ser seguro.
Además, la movilización del paciente (p. ej., movilización progresiva que comienza con el rango de movimiento y eventualmente avanza hacia actividades de movilidad fuera de la cama) es una medida preventiva conocida por reducir el riesgo de ICU-AW ( Figura 1B).
> Discapacidad, uso de la atención médica y mortalidad
Las secuelas colectivas de la enfermedad crítica pueden conducir en última instancia a la fragilidad, la discapacidad y la reducción de la calidad de vida relacionada con la salud (CVRS). Se observa fragilidad nueva o que empeora en el 40% de los pacientes que sobreviven a la UCI 12 meses después del alta hospitalaria. En consecuencia, se detecta al menos una discapacidad parcial en el 20% de las personas previamente independientes un año después del alta con puntajes bajos predominantemente atribuidos a una función física reducida.
Los patrones de uso de la atención médica también pueden cambiar después de una enfermedad crítica, con un mayor riesgo de rehospitalización que puede durar años. Más de la mitad de los pacientes son readmitidos después del alta hospitalaria, y en el año posterior a la enfermedad crítica, los sobrevivientes muestran un aumento en las visitas ambulatorias, las visitas al servicio de urgencias y las hospitalizaciones en comparación con el año anterior
Finalmente, el riesgo de muerte sigue siendo elevado incluso después de que los pacientes hayan sobrevivido a una enfermedad crítica, con tasas de mortalidad a 1 año de hasta el 21 %. Este riesgo es especialmente notable en los pacientes que sobreviven a la UCI que recibieron ventilación mecánica, cuya mortalidad al año puede superar el 40%.
> Familia y síndrome post cuidados intensivos (PICS)
El impacto de sobrevivir en la UCI puede extenderse más allá del paciente individual.
Entre el 25 % y el 50 % de los pacientes que sobreviven a la UCI requieren apoyo familiar a largo plazo que puede parecerse a la carga de cuidado que se observa en otras enfermedades crónicas. A su vez, los cuidadores pueden experimentar nuevos síntomas psicológicos, denominados colectivamente síndrome post cuidados intensivos posteriores de la familia. La prevalencia es muy variable, oscilando entre el 6 % y el 69 % en los primeros 6 meses y puede durar años- Los impedimentos más comunes incluyen ansiedad (73%), depresión (50%), duelo complicado (52%) y TEPT (56%).
Estos síntomas generalmente disminuyen con el tiempo, pero pueden persistir en aproximadamente un tercio de las personas a los 6 meses, con una baja CVRS asociada y angustia psicológica informada durante años a partir de entonces. Los factores de riesgo para el desarrollo de la familia PICS en general se pueden clasificar en características relacionadas con el paciente, el cuidador y el entorno (Figura 2).
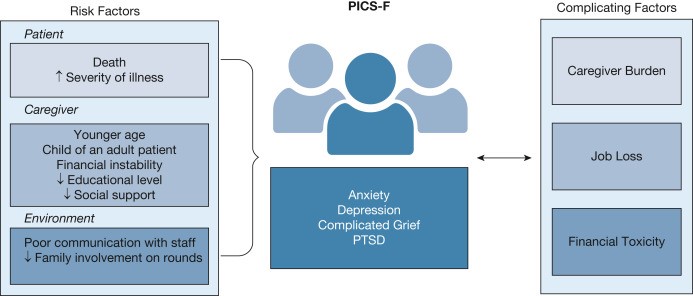
Figura 2 -Diagrama que muestra los factores de riesgo, las manifestaciones clínicas y los factores que complican la familia PICS. PICS-F=síndrome postcuidados intensivos-familia; TEPT=Trastorno de estrés postraumático.
> Toxicidad financiera
Los pacientes que sobreviven a la UCI pueden experimentar una toxicidad financiera significativa. Menos de la mitad de los previamente empleados que sobreviven a la UCI regresan al trabajo un año después de una enfermedad crítica y alrededor de un tercio de los pacientes permanecen sin trabajo después de 5 años. En consecuencia, el desempleo puede provocar el agotamiento de los ahorros, la pérdida de la cobertura de atención médica y el aumento de las facturas médicas.
> Equidad en salud
Las disparidades e inequidades en salud exacerban y son exacerbadas por PICS. Las dinámicas que pueden influir en la incidencia y la recuperación se pueden clasificar en términos generales en factores individuales, comunitarios, del sistema de salud y a nivel de políticas (Figura 3).
La edad, el sexo, la raza y los ingresos son algunos de los determinantes sociales individuales de la salud asociados con los resultados a largo plazo. La educación también es un factor importante, ya que un mayor nivel educativo se asocia con mayores probabilidades de estar libre de PICS.
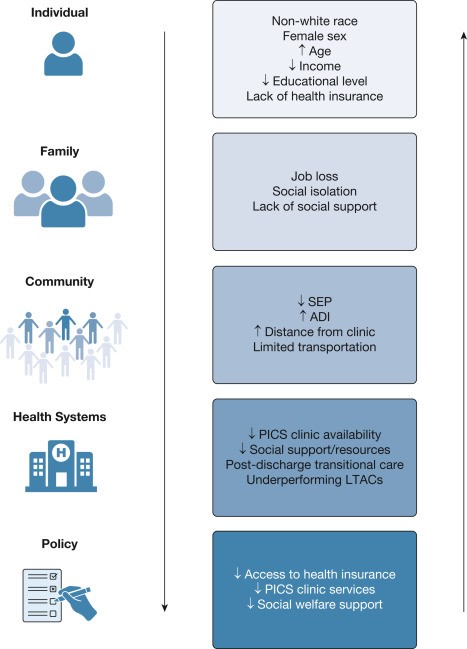
Figura 3 - Diagrama que muestra los factores socioeconómicos exacerbados y exacerbados por el síndrome posterior a cuidados intensivos. ADI= índice de privación de área; LTAC=atención aguda a largo plazo; PICS=síndrome posterior a cuidados intensivos; SEP=posición socioeconómica.
Desde el punto de vista de los sistemas de salud y las políticas, el acceso restringido a rehabilitación adicional, servicios auxiliares y recursos sociales propaga disparidades que se sabe que inhiben la recuperación exitosa.
| Clínica de PICS |
Se han establecido programas multidisciplinarios de recuperación de la UCI para abordar las deficiencias multifacéticas a largo plazo observadas en los sobrevivientes de enfermedades críticas. Actualmente, existe una heterogeneidad sustancial en la disponibilidad, la estructura y los modelos de dotación de personal de las clínicas.
Organizar la visita ambulatoria inicial puede estar plagado de desafíos porque pueden existir una gran cantidad de barreras para el seguimiento (Figura 4). Los factores a nivel del paciente pueden incluir edad avanzada, mayor gravedad de la enfermedad de la UCI y discapacidad. Las barreras financieras y ambientales pueden implicar la falta de seguro, el costo del transporte y la distancia a la clínica. Además, muchos pacientes se transfieren del hospital a un centro de rehabilitación antes del alta, lo que también puede disminuir la probabilidad de seguimiento.
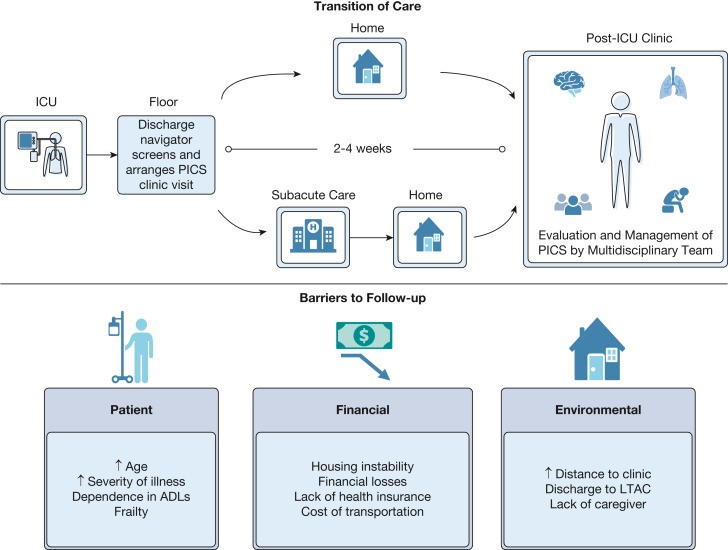
Figura 4 -Diagrama que muestra el cronograma de atención y las barreras para el seguimiento después de una enfermedad crítica. ADL=actividad de la vida diaria; LTAC= atención aguda a largo plazo; PICS=Síndrome post cuidados intensivos.
| Evaluación y Manejo de PICS |
La evaluación y la gestión de PICS están evolucionando, y las recomendaciones actuales se basan en gran medida en la opinión de expertos y la experiencia del proveedor. Cada dominio PICS debe evaluarse de manera estructurada (Figura 5), porque de otro modo se podrían pasar por alto las degradaciones más sutiles.
La evaluación inicial también debe incluir una conciliación completa de la medicación, la evaluación de síntomas nuevos o persistentes, la detección de brechas en el mantenimiento de la atención médica y la colocación de cualquier derivación clínicamente indicada. Además, se debe revisar en detalle con el paciente el ingreso en la UCI, así como el curso esperado de recuperación.
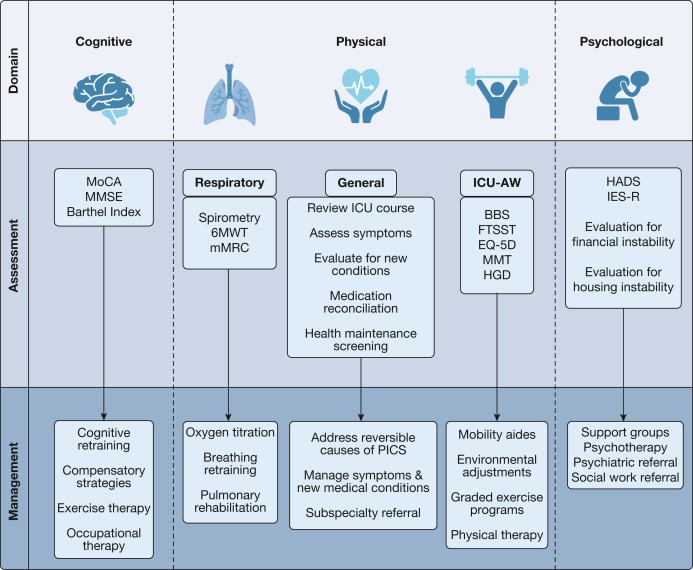
Figura 5 - Diagrama que muestra las evaluaciones por proveedor clínico. El médico específico que realiza cada evaluación puede modificarse en función de la disponibilidad y la experiencia locales. 6MWT=prueba de marcha de 6 minutos; BBS=Escala de equilibrio de Berg; EQ-5D=EuroQol-5D; FTSST=prueba de estar de pie cinco veces; HADS=Escala de Ansiedad y Depresión Hospitalaria; HGD=dinamometría de prensión manual; UCI-AW=debilidad adquirida en la UCI; IES-R=Impacto de la Escala de Eventos- Revisada; mMRC=Consejo de Investigación Médica Modificado; MMSE=Mini-examen del estado mental; TMM=Pruebas musculares manuales; MoCA=Evaluación Cognitiva de Montreal; PICS=Síndrome post cuidados intensivos.
> Dominio cognitivo
Idealmente, se debe utilizar una batería de tipos de evaluación para detectar déficits cognitivos, ya que brindan información diferente y pueden garantizar que los pacientes reciban la atención adecuada.
Los síntomas cognitivos subjetivos, como el olvido o una mayor dependencia de los cuidadores, pueden indicar un deterioro cognitivo.
El paso inicial en el tratamiento de la disfunción cognitiva debe ser evaluar y manejar cualquier causa potencialmente reversible. Estos incluyen, entre otros, efectos secundarios de medicamentos, trastornos del sueño, afecciones psiquiátricas y trastornos metabólicos o nutricionales. Después de abordar las causas reversibles, se pueden considerar otras opciones de tratamiento.
> Dominio psicológico
Varios centros posteriores a la UCI ofrecen grupos de apoyo entre pares a través de plataformas virtuales o en persona, lo que puede tener una serie de beneficios para los pacientes. También es importante que los médicos aconsejen a los pacientes sobre la trayectoria de recuperación esperada, normalizando su experiencia y validando su progreso.
- Los pacientes con deficiencias psiquiátricas persistentes pueden beneficiarse de la remisión a un profesional de la salud mental para el tratamiento adecuado.
- Los pacientes con depresión pueden ser tratados con un antidepresivo o psicoterapia solos, o en combinación, que puede ser más eficaz.
> Dominio físico
Los métodos para evaluar debilidad adquirida en la UCI (ICU-AW) no están ampliamente aceptados. Las herramientas de uso frecuente incluyen la prueba muscular manual, la dinamometría manual, la prueba de cinco veces de sentarse para ponerse de pie y la escala de equilibrio de Berg. La prueba de caminata de 6 minutos es recomendada por la Sociedad de Medicina de Cuidados Críticos como una medida de la función pulmonar y física. La espirometría al lado de la cama o la prueba de función pulmonar completa también pueden ser útiles, particularmente para los sobrevivientes de SDRA.
Debido a que una variedad de tipos de impedimentos físicos pueden ocurrir después de una enfermedad crítica, también se deben abordar otros problemas que se encuentran comúnmente, como afecciones crónicas recién diagnosticadas, problemas para dormir y heridas y dispositivos adquiridos en la UCI.
| Direcciones futuras |
Aunque la pandemia de COVID-19 atrajo una atención muy necesaria a PICS, el acceso a la atención posterior a la UCI sigue siendo muy variable y se desconoce el modelo ideal y la prestación óptima de la atención posterior. Además, la base de evidencia para las intervenciones dirigidas al manejo de PICS, como la terapia cognitiva y los grupos de apoyo posteriores a la UCI, es limitada. Para garantizar que se satisfagan las necesidades de los pacientes con PICS, los esfuerzos futuros deben dirigirse a estudiar el impacto de las intervenciones existentes en los resultados de los pacientes, explorar nuevas intervenciones con beneficios potenciales y determinar la estructura más efectiva de la prestación de atención posterior a la UCI.
Comprender PICS también representa una oportunidad para mejorar la atención dentro de la UCI, tanto en tiempo real como en el futuro.
Para los médicos, presenciar el proceso de recuperación de un paciente puede ser educativo y, en última instancia, mejorar la precisión en la predicción de los resultados en la UCI y mejorar la toma de decisiones clínicas.
Para el personal de la UCI en centros sin clínicas PICS dedicadas, la educación y la apreciación del impacto de las intervenciones de la UCI en los resultados de no mortalidad tiene el potencial de mejorar la atención de la UCI al aumentar la vigilancia sobre los factores de riesgo modificables de PICS, como la sedación y las prácticas de movilización.
| Conclusiones |
La supervivencia en la UCI con frecuencia se ve complicada por el PICS, que provoca deficiencias físicas, cognitivas y psicológicas, así como una morbilidad considerable. Su impacto se extiende más allá de los pacientes individuales para incluir a las familias, los sistemas de atención médica y la sociedad en su conjunto. Las clínicas posteriores a la UCI son una herramienta importante para evaluar y manejar PICS y también pueden representar una forma de mejorar la atención dentro de la UCI.
|
PREGUNTA CLÍNICA Una mujer de 56 años con antecedentes de diabetes y obesidad ingresó en la UCI por neumonía. Su hospitalización se complicó por SDRA, shock, insuficiencia renal aguda y bacteriemia asociada a la vía central. Requirió ventilación mecánica durante 7 días, vasopresores durante 5 días y terapia de reemplazo renal continua durante 4 días. Se observó que tenía delirio severo y agitación mientras estaba intubada y requirió sedación profunda en múltiples ocasiones. También demostró debilidad y problemas de movilidad y fue dada de alta a un centro de rehabilitación. Actualmente se encuentra en seguimiento post-UCI 1 mes después del alta. Su familia avala problemas con su memoria. Obtiene una puntuación de 14/30 en la Evaluación cognitiva de Montreal, lo que corresponde a un deterioro cognitivo moderado. ¿Cuál de las siguientes condiciones está más asociada con el desarrollo de deterioro cognitivo a largo plazo? A: shock B: delirium C: insuficiencia renal aguda D: bacteriemia correcta: B: delirio Razón fundamental: el delirium (opción B) se asocia de forma independiente con deterioro cognitivo a largo plazo incluso después de ajustar por edad, educación, sedación, gravedad de la enfermedad y función cognitiva preexistente. Además, la mayor duración del delirio se asocia con una disminución de la cognición global y la función ejecutiva al año en los sobrevivientes de enfermedades críticas. Estrategias como la adopción del paquete ABCDEF, que incluye la evaluación del delirium, pruebas diarias de despertar y respiración espontáneos, evitar la sedación inapropiada o excesiva, la movilización temprana y la presencia de la familia, pueden reducir la incidencia del delirium y el riesgo de deterioro cognitivo posterior y deben usarse. como medida preventiva para PICS, que se observa en hasta el 80% de los pacientes que sobreviven a la UCI. Aunque el shock (opción A) también puede ser un factor de riesgo de deterioro cognitivo a largo plazo, se asocia con menos frecuencia a esta complicación que el delirio. No se sabe que la insuficiencia renal aguda (opción C) y la bacteriemia (opción D) estén asociadas con disfunción cognitiva a largo plazo |