Introducción
Tradicionalmente, el cáncer resecable de colon ha sido tratado mediante colectomía por laparotomía. Los cirujanos comenzaron a aplicar las técnicas laparoscópicas a las resecciones de colon a principios de la década de 1990 [1,2]. Pronto, luego de ello, surgieron los reportes sobre recidivas en el sitio de los puertos y preocupaciones acerca de secuelas oncológicas a largo plazo, seguridad y eficiencia [3,4], que condujeron a una moratoria de la resección laparoscópica, hasta que estuvo disponible una evidencia sólida apoyando su uso para el cáncer [5,6]. Múltiples ensayos controlados y randomizados (ECR) comparando la resección abierta y la laparoscópica para el cáncer de colon, fueron realizaros en todo el mundo, incluyendo el ensayo del grupo Clinical Outcomes of Surgical Therapy (COST) en Norteamérica [7-9]. El ensayo COST, publicado en el año 2004, determinó que la colectomía laparoscópica (CL) para el cáncer de colon, no era inferior a la resección abierta, en términos de mortalidad a 30 días, tiempo de recidiva y sobrevida global. También reportó duración de la estadía hospitalaria más breve, disminución del uso de analgésicos y mejora de la calidad de vida, comparado con la colectomía abierta (CA) [10]. No está en claro cuánto se ha diseminado esta técnica desde que esos datos, apoyando su uso, estuvieron disponibles. El objetivo de este estudio fue evaluar los resultados y la utilización de la CL electiva para el cáncer en los Estados Unidos, antes y después de la publicación del ensayo COST.
Pacientes y métodos
Población de pacientes
La muestra nacional de pacientes internados (NIS por Nationwide inpatient sample) del Healthcare Cost and Utilization Project (HCUP), fue examinada desde el año 2001 al 2003 y desde el año 2005 hasta el 2007. Los datos del año 2004 fueron excluidos del análisis, debido a que fue el año de publicación del ensayo COST. La NIS es la base de datos más grande de pacientes internados, que está públicamente disponible en los EEUU, conteniendo datos de 5 a 8 millones de estadías hospitalarias, de aproximadamente 1.000 hospitales. Los datos se aproximan al 20% de la muestra estratificada de los hospitales de EEUU y pueden ser extrapolados para representar los estimados nacionales [11].
Se revisaron las colectomías electivas, con los códigos de procedimientos del ICD-9-CM (International Classification of Diseases Ninth Revision, Clinical Modification), listados en la Tabla 1. Los pacientes menores de 18 años de edad, admitidos a través del departamento de emergencia o transferidos de otros hospitales, fueron excluidos, para disminuir el desvío hacia las operaciones abiertas en pacientes probablemente más enfermos, en el escenario hospitalario. Se incluyeron a los pacientes admitidos electivamente desde centros de cuidados prolongados. Los casos fueron clasificados como laparoscópicos si habían sido designados con el código de procedimiento modificador para laparoscopía 54.21, del ICD-9-CM, o con el código de diagnóstico V64.4 (conversión a procedimiento abierto). Los casos convertidos fueron codificados como casos abiertos con el modificador de conversión; por lo tanto, esos casos laparoscópicos podrían haberse perdido si no eran capturados de esa manera. Los casos convertidos permanecieron en el grupo laparoscópico para el análisis sobre la base de intención de tratamiento. Los casos con diagnóstico primario de cáncer de colon, ICD-9-CM 153.0 a 153.4 y 153.6 a 153.9, fueron considerados malignos. Los casos benignos fueron definidos como aquellos que acarreaban uno de los diferentes códigos del ICD-9-CM para enfermedad benigna del colon (ver Tabla en http://links.lww.com/SLA/A140). Las colectomías realizadas cuando el diagnóstico primario no estaba relacionado con una enfermedad del colon (tal como neumonía), cuando era una problema urgente o emergente (por ejemplo, perforación intestinal) o un cáncer no colónico (incluyendo al cáncer rectal), fueron excluidas del estudio, involucrando el 15% del total de colectomías electivas identificadas.
• TABLA 1: Códigos de procedimientos para operaciones de la Clasificación Internacional de Enfermedades, 9º revisión, Modificación Clínica incluidos en el presente estudio, NIS 2001-2003 y 2005-2007
| Código de procedimiento | ICD-9 Descripción |
| 45.71-45.79 | Resección parcial de intestino grueso |
| 45.8 | Colectomía total intra-abdominal |
| 45.92 | Anastomosis de intestino delgado al muñón rectal |
| 45.93 | Otra anastomosis del intestino delgado con el grueso |
| 45.94 | Anastomosis del intestino grueso con el grueso |
Variables del estudio
Las variables examinadas en este estudio fueron: edad (categorizada como 18-50 años, 51-75 años y más de 75 años), género, código postal, nivel de ingresos, estadificación del cáncer, comorbilidades, complicaciones en pacientes internados, duración de la estadía hospitalaria, mortalidad en pacientes internados, tipo de egreso (rutinario, pase a un hospital de corta estadía, a otro tipo de centro asistencial, cuidados en el hogar, en contra del consejo médico), región geográfica del hospital (Noreste, Medio-oeste, Sur, Oeste) ubicación del hospital y status académico (rural, urbano de enseñanza o urbano sin enseñanza) costos totales (ajustado a dólares del año 2007), información del financiador primario (Medicare, Medicaid, seguro privado, autopago/sin cargo y otro) y año calendario. Las comorbilidades fueron examinadas usando la lista desarrollada por Elixhauser y col. [13], para uso en bases de datos administrativos. Las comorbilidades fueron consideradas clínicamente relevantes o presentes, en al menos el 2% de la población en estudio y aquellas que no podían ser consideradas parte de la indicación para la colectomía, fueron incluidas en los modelos multivariados. La estadificación es registrada en el NIS desde 2002 en forma de variables de enfermedad suplementaria-estadio. La estadificación fue obtenida manualmente para el año 2001. La estadificación es reportada como enfermedad local [estadio I-II del American Joint Committee on Cancer (AJCC) {14}], enfermedad regional (estadio III del AJCC) y enfermedad metastática (estadio IV del AJCC).
Variables perdidas
Globalmente, en el 2,1% de los casos se perdió una variable de edad, sexo, selectividad, financiador primario, código postal, cuartilo basado en el ingreso, localización del hospital o status académico. Esos casos son reportados en los datos demográficos de los pacientes, pero no fueron incluidos en los modelos univariado y multivariado. Los casos perdidos fueron agrupados para crear una categoría que no fue imputada dentro de los datos, debido a sus pequeños porcentajes. Además, la raza no es reportada sistemáticamente en el NIS en 10 estados y es omitida en muchos otros. Por lo tanto, la raza no fue analizada en el presente estudio.
Análisis
Toda la extracción de datos y análisis fueron realizados utilizando el programa estadístico SAS versión 9.1 (SAS Institute Inc, Cary, NC). Se efectuaron cálculos para cuantificar el número de casos de CL para cada año del estudio, para examinar la tasa de cambio con el tiempo. Las diferencias significativas entre las tasas anuales de CL, tanto para enfermedad benigna como maligna, fueron determinadas usando la prueba de x2. Luego, se efectuaron los análisis univariados para comparar resultados sobre el tiempo para la CL para enfermedades benignas y malignas. Las medianas y los rangos intercuartilares para los cambios y para la estadía hospitalaria, fueron calculados usando la prueba de U de Mann-Whitney, mientras que todas las otras variables categóricas fueron evaluadas usando la prueba de x2. Además, las complicaciones postoperatorias intrahospitalarias fueron evaluadas con la prueba de x2 usando un conjunto de códigos de diagnóstico del ICD-9 adaptado por Guller y col. [15] (Ver Tabla en http://links.lww.com/SLA/A141). Finalmente, para determinar los predictores, ajustados por riesgo, de tener una resección laparoscópica por cáncer de colon o por enfermedad benigna, para todo el período en estudio, se realizaron los análisis multivariados. Se construyeron modelos separados para determinar los predictores del abordaje operatorio por marco de tiempo. Todas las variables que fueron significativas en el análisis univariado y aquellas consideradas clínicamente significativas, fueron incluidas en esos modelos. Los modelos de regresión logística multivariados fueron usados para evaluar esas variables y el abordaje operatorio por marco de tiempo. Las odds ratios (OR ajustadas) y los intervalos de confianza de 95% (IC) fueron reportados. Las variables con múltiples categorías fueron reportadas con el valor de P para la variable como un todo y para cada categoría relacionada con la categoría de referencia. La significación estadística para todos los análisis fue tomada como P < 0,05. Todos los protocolos fueron aprobados por el comité institucional de revisión.
Resultados
Esta investigación arrojó 741.817 colectomías electivas (684.969 abiertas y 56.848 laparoscópicas) para revisión. Cuando se compararon los 2 períodos de tiempo, 2001-2003 y 2005-2007, el porcentaje de todas las colectomías electivas realizadas laparoscópicamente había aumentado (4,4%-10,5%); el porcentaje de operaciones laparoscópicas para cáncer de colon tuvo un aumento del 2,3% al 8,9% y el porcentaje de operaciones laparoscópicas para enfermedad benigna aumentó con una tasa más lenta desde el 6,2% al 11,8%. En el año 2007, el porcentaje de colectomías electivas realizadas laparoscópicamente para el cáncer de colon se acercó al de las enfermedades benignas, pero aún fueron efectuadas menos frecuentemente (10,8% vs 13,2%, P = 0,0009).
Resultados sin ajustar
Se identificó un total de 18.067 CL realizadas por cáncer de colon, 3.669 en 2001-2003 y 14.398 en 2005-2007. Los resultados del análisis univariado de los factores asociados con la laparoscopía se muestran en la Tabla 2. Aunque la distribución de la edad no cambió con el tiempo, menos mujeres fueron sometidas a resecciones laparoscópicas. Aunque la tendencia ha demostrado un aumento en los porcentajes de pacientes provenientes de cuartilos de bajos ingresos, aún persiste un número desproporcionado de pacientes provenientes de áreas con los niveles de ingreso monetario más alto, que son sometidos a resección laparoscópica del cáncer. Unos pocos pacientes de Medicare y más pacientes con seguro privado fueron sometidos a CL por cáncer en 2005-2007, comparado con el marco de tiempo más temprano. En 2001-2003 se realizaron más CL en el Sur que en cualquier otra parte de la nación, pero las proporciones están tendiendo a una distribución por región más pareja. Las CL para el cáncer de colon siguieron centradas en hospitales urbanos de enseñanza durante ambos períodos. Aún después de ajustar cada año a dólares del año 2007, la CL incurrió en más de 7.700 dólares de costo en 2005-2007, comparado con 2001-2003. Para evaluar adicionalmente ese aumento en los costos, los autores compararon los costos utilizando el ajuste por inflación específico para la atención de la salud. Comparada con 2001-2003, la CL para el cáncer de colon impulsó aproximadamente 5.700 dólares más en los costos en el período 2005.2007, que lo que correspondería por el aumento general de los costos en salud. También ha habido un aumento significativo en la tasa de conversión a un procedimiento abierto (27,9% en 2001-2003 vs 35,6% en 2005-2007), con un aumento concomitante en la mortalidad desde el 0,5% al 0,8% en el marco temporal más reciente. En contraste, no ha habido un cambio en la mortalidad con el paso del tiempo en los pacientes internados, sometidos a resecciones abiertas por cáncer de colon (1,6% en 2001-2003 vs 1,6% en 2005-2007, P = 0,444). No ha existido un cambio clínicamente significativo en el estadio del cáncer en que los pacientes son sometidos a resección laparoscópica, estando la mayoría de ellos con enfermedad localizada. Los pacientes tuvieron más probabilidad de egresar con cuidados hogareños en 2005-2007. Con el paso del tiempo, los pacientes sometidos a CL por cáncer de colon tenían más comorbilidades; sin embargo, la duración de la estadía hospitalaria no se modificó.
• TABLA 2: Análisis univariado para las CL electivas realizadas para el tratamiento del cáncer de colon y enfermedades benignas, en los períodos 2001-2003 y 2005-2007
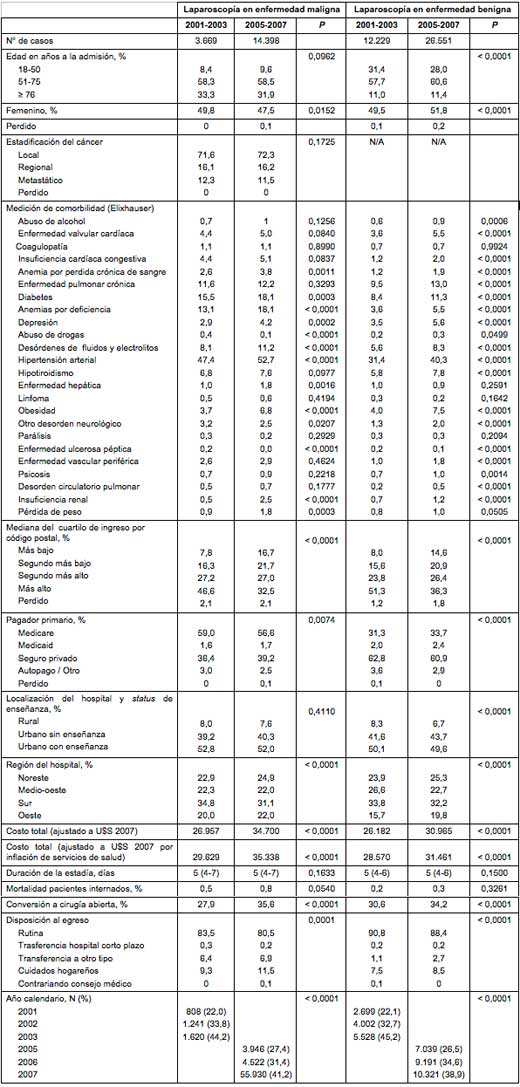
La CL para enfermedad benigna comparte patrones similares de utilización, con el paso del tiempo, en región del hospital, niveles de ingresos, conversión a procedimiento abierto y egreso con cuidados hogareños (Tabla 2). En un marco temporal más reciente, los pacientes tuvieron también más probabilidad de ser transferidos a otro centro asistencial. No obstante, no hay diferencias con el paso del tiempo en la duración de la estadía o de la mortalidad. Aunque ha habido un aumento de aproximadamente 2.900 dólares (ajustado por la inflación en la atención de la salud) en los costos por hospitalización y por paciente sometido a CL por enfermedad benigna, esto es considerablemente menor que el aumento de 5.700 dólares para el cáncer de colon. También existe un porcentaje cada vez mayor de pacientes cubiertos por el seguro de Medicare y Medicaid que fueron sometidos a CL por enfermedad benigna en 2005-2007, en comparación con 2001-2003. Finalmente, parece haber un cambio desde los hospitales rurales y urbanos con enseñanza hacia los hospitales urbanos sin enseñanza para esos procederes, que es estadísticamente significativo, pero que puede no ser clínicamente significativo, dado el pequeño porcentaje del cambio.
La tasa de complicaciones en el grupo de cáncer de colon fue del 24% en 2001-2003 y del 25,2% en 2005-2007, comparado con un aumento similar desde el 22,5% al 23,6% en el grupo de enfermedad benigna. Las complicaciones postoperatorias más comunes fueron las gastrointestinales, ocurriendo con una tasa similar en ambos períodos de tiempo y tanto para enfermedad benigna como maligna. Los pacientes sometidos a CL por cáncer de colon tuvieron pocas complicaciones urinarias, pero significativamente más complicaciones intraoperatorias con el paso del tiempo (2,8% vs 4,1%, P = 0,0001), mientras que los pacientes sometidos a CL por enfermedad benigna tuvieron más infecciones de la herida, pero tuvieron menos probabilidad de tener complicaciones pulmonares o sistémicas con el paso del tiempo.
Resultados ajustados
Los factores predictivos de tener una CL cambiaron muy poco con el paso del tiempo. Después de la publicación del ensayo COST, los pacientes con cáncer de colon tuvieron aún más probabilidades de ser hombres, de estar asegurados, de vivir en áreas con los niveles de ingreso más altos y de ser resecados en hospitales urbanos (Tabla 3). Para evaluar el uso de la laparoscopía antes y después del ensayo COST, se efectuó otro modelo multivariado usando el período 2001-2003 como referencia (Tabla 4). Los pacientes tuvieron 4 ½ veces más probabilidad de ser sometidos a un abordaje laparoscópico para el cáncer de colon después del ensayo COST, que antes del mismo (OR 4,55, IC 3,81-5,44). En contraste, los pacientes con enfermedad benigna tuvieron sólo el doble de probabilidad de ser sometidos a resección laparoscópica en el mismo período de tiempo (OR 2,10, IC 1,79-2,46). Ese modelo demostró también que, independientemente del motivo para la colectomía, los pacientes que menos probabilidad tienen de tener un procedimiento laparoscópico son las mujeres, los no asegurados, aquellos que viven en áreas con los niveles de ingreso más bajos y aquellos que son resecados en hospitales rurales.
Tabla 3
| 2001-2003 | 2005-2007 | |||
| OR (95% IC) | P | OR (95% IC) | P | |
| Edad (años a la admisión) | 0,99 (0,98-1,00) | 0,171 | 1,00 (1,00-1,00) | 0,916 |
| Género Masculino Femenino |
| 0,134 |
| < 0,0001 |
| Estadificación del cáncer Local Regional Metastático | Referencia 0,74 (0,60-0,91) 0,65 (0,51-0,81) | 0,005 < 0,0001 |
| 0,057 < 0,0001 |
| Mediana del cuartilo de ingreso por código postal Más bajo Segundo más bajo Segundo más alto Más alto | 0,81 (0,55-1,21) 0,78 (0,60-1,01) 0,98 (0,78-1,23) Referencia | 0,307 0,055 0,879 | 0,69 (0,58-0,82) 0,76 (0,65-0,88) 0,89 (0,77-1,00) Referencia | < 0,0001 < 0,0001 0,068 |
| Localización del hospital y status de enseñanza Rural Urbano sin enseñanza Urbano con enseñanza Región del hospital Oeste Noreste Medio-oeste Sur |
|
|
|
|
| Pagador primario Seguro privado Medicare Medicaid Autopago / sin cargo |
| 0,817 0,256 0,604 | Referencia 0,78 (0,69-0,87) 0,56 (0,40-0,78) 0,74 (0,56-0,98 | < 0,0001 < 0,0001 0,039 |
Tabla 4
| 2001-2003 | 2005-2007 | |||
| OR (95% IC) | P | OR (95% IC) | P | |
| Edad (años a la admisión) | 1,00 (0,99-1,00) | 0,432 | 1,00 (1,00-1,00) | 0,5326 |
| Género Masculino Femenino |
| < 0,001 |
| 0,007 |
| Mediana del cuartilo de ingreso por código postal Más bajo Segundo más bajo Segundo más alto Más alto | 0,71 (0,60-0,83) 0,76 (0,67-0,87) 0,91 (0,81-1,02) Referencia | < 0,001 < 0,001 0,096 | 0,76 (0,66-0,87) 0,76 (0,68-0,85) 0,81 (0,74-0,90) Referencia | < 0,001 < 0,001 < 0,001 |
| Localización del hospital y status de enseñanza Rural Urbano sin enseñanza Urbano con enseñanza | 0,52 (0,42-0,65) 0,75 (0,63-0,88) Referencia | < 0,001 < 0,001 | 0,60 (0,50-0,72) 0,88 (0,76-1,03) Referencia | < 0,001 0,114 |
| Región del hospital Oeste Noreste Medio-oeste Sur | 1,25 (1,00-1,57) 1,16 (0,94-1,44) 0,95 (0,77-1,16) Referencia | 0,049 0,163 0,601 | 1,19 (0,94-1,48) 1,16 (0,96-1,40) 1,05 (0,86-1,30) Referencia | 0,122 0,128 0,613 |
| Pagador primario Seguro privado Medicare Medicaid Auto pago / sin cargo | Referencia 0,82 (0,73-0,91) 0,58 (0,44-0,78) 0,81 (0,63-1,04 | < 0,001 < 0,001 0,105 | Referencia 0,81 (0,75-0,87) 0,61 (0,51-0,72) 0,68 (0,58-0,79) | < 0,001 < 0,001 < 0,001 |
| Estadificación del cáncer Local Regional Metastático | Referencia 0,87 (0,79-0,95) 0,67 (0,60-0,75) | 0,002 < 0,001 | N/A | |
| Grupo por años 2001-2003 2005-2007 | Referencia 4,55 (3,81-5,44) | < 0,001 | Referencia 2,10 (1,79-2,46) |
< 0,001 |
Discusión
La adopción de la colectomía laparoscópica para la enfermedad colónica está aumentado con el tiempo, pero aun se la realiza en una minoría de los casos. Este estudio demuestra que, después de la publicación del ensayo COST, un porcentaje mayor de pacientes con cáncer de colon fueron tratados con una CL y que el uso de la laparoscopía para la enfermedad maligna se está acercando a la tasa para la enfermedad benigna. Aunque sería esperable un aumento en el uso de la laparoscopía con el paso del tiempo, el empleo de la laparoscopía para la enfermedad maligna aumentó mucho más que para la enfermedad benigna en el período después de la publicación del ensayo COST. Los pacientes en el período 2005-2007 tuvieron 4 veces más probabilidades de ser sometidos a una CL por cáncer, en comparación con aquellos del período 2001-2003, cuando los pacientes tuvieron sólo el doble de probabilidades de ser sometidos a CL por enfermedad benigna después de la publicación el ensayo COST. Esto demuestra que el aumento en la utilización de la CL por enfermedad maligna no puede ser atribuido a la adopción global de la técnica. Se debió probablemente a otros factores, tales como la publicación del ensayo COST. No obstante, la tasa de aumento en la CL para enfermedad benigna se ha enlentecido y casi el 90% de los casos son aún realizados con abordajes abiertos.
Otros países han reportado tasa más altas de utilización de esta técnica. Por ejemplo, el Reino Unido instituyó un programa nacional de entrenamiento en cirugía colorrectal laparoscópica en 2007, después de que su sistema nacional de atención de la salud abogó por el uso de la colectomía laparoscópica [16]. Consideraron que la CL podría resultar en estadías hospitalarias más cortas y en una mejora significativa en la experiencia del paciente, pero había un número insuficiente de cirujanos adecuadamente entrenados para cumplir con las demandas de esa iniciativa. Desde la institución de ese programa basado en competencia, la tasa de colectomías laparoscópicas ha aumentado desde el 5% al 30% en 2009 [17]. Aunque esos resultados preliminares parecen promisorios, puede ser difícil trasladar la misma tasa de adopción a los Estados Unidos, que es mayormente rural, con una densidad de población mucho menor que el Reino Unido y que en la actualidad operan con sistemas de salud muy diferentes.
Aunque no de amplio uso en los EEUU, la disposición de realizar resecciones laparoscópicas en pacientes con más comorbilidades parece estar incrementando con el paso del tiempo. Además, factores socioeconómicos afectan el uso de esta técnica, favoreciendo a pacientes masculinos, pacientes asegurados y pacientes de áreas urbanas con los más altos ingresos económicos. De hecho, esos factores fueron aún más predictivos en los últimos años, sugiriendo que mientras está aumentando el uso de la laparoscopía, la misma no es aplicada a una población más diversa.
Un meta análisis de los ensayos Barcelona, COST y CLASICC (Conventional versus laparoscopic surgery in colorectal cancer), con 3 años de seguimiento alejado, incluyó un total de 1.536 pacientes, 796 sometidos a CL y 740 CA realizadas por cáncer de colon [18]. Por diseño, hubo un número igual de hombres y mujeres en los ECR. En el presente estudio, comprendiendo la población general de los EEUU, las mujeres tuvieron menos probabilidad de ser sometidas a CL después del COST. En el meta-análisis, la mortalidad fue también equivalente, con un 1,6% para la CA y un 1,4% para la CL. En un estudio evaluando los datos del NSQIP para el período 2005-2006 [19], comparando la CL y la CA para el cáncer de colon, la mortalidad fue del 1,4%. Una mortalidad aún más alta, del 2,4%, fue reportada por otro grupo que examinó la CL en la National Cancer Database [20]. La mortalidad en el presente estudio fue del 0,5% antes del ensayo COST y del 0,8% después. Esa mortalidad baja se debe probablemente a la habilidad de los autores para dar cuenta sólo por las muertes en los pacientes internados y se correlaciona bien con otros estudios sobre pacientes internados [21].
La tasa de complicaciones reportada en el ensayo COST fue del 19% [7]. En un estudio evaluando datos del NSQIP para el período 2005-2006 [19], comparando CL y CA para el cáncer de colon, el grupo laparoscópico tuvo una tasa de complicaciones postoperatorias del 14,6%. Eso fue menor a la tasa de complicaciones de los autores de este trabajo, de 24%. La tasa de conversión a procedimiento abierto en el meta-análisis de los ECR fue del 19%. La tasa de conversión en el presente estudio es más alta, del 28,3% en el período 2001-2003 y 35,7% en el período 2005-2007. Sin embargo, en el primer año del ensayo CLASICC [22], la tasa de conversión fue del 38% y disminuyó a medida que el ensayo progresaba. Aunque los autores de este trabajo no pueden hacer conclusiones de sus datos acerca de por qué las tasas de complicaciones y de conversión son más altas en la población general que en los ensayos, hipotetizan que esas discrepancias se deben probablemente a que los resultados de esos ensayos fueron logrados por cirujanos elegidos por su experiencia en cirugía colónica laparoscópica o en el examen de subconjuntos de pacientes quirúrgicos. Aunque de nuevo los autores de este trabajo no pueden hacer ninguna conclusión directa con los datos relacionados con la razón para el aumento de los costos, de la mortalidad, complicaciones y tasa de conversiones después de la publicación del ensayo COST, hipotetizan que muchos cirujanos que están aún en la curva de aprendizaje para esta operación, están realizando más CL y que los criterios para la selección de pacientes están siendo liberalizados de los protocolos de ensayos clínicos.
En un estudio utilizando la National Cancer Database desde 1998 hasta 2002, Bilimoria y col. [20], examinaron 11.038 pacientes que fueron sometidos a CL y 231.381 pacientes sometidos a CA. El estadio de desglose para los pacientes sometidos a CL fue 70,9% en enfermedad local (estadio I y estadio II) y 29,4% en enfermedad regional (estadio III). En un meta-análisis de ECR para CL por cáncer de colon, el estadio de desglose fue 67,5% en enfermedad local (estadio I y estadio II) y 31,3% en enfermedad regional (estadio III) [18]. Esto se correlaciona bien con los datos del presente trabajo, con cerca del 72% de las CL efectuadas en enfermedad local. Se encontró que aproximadamente el 16% fueron realizadas para pacientes con enfermedad en estadio III. Además, otro estudio examinando la CL para el cáncer de colon en el período 2003-2004, utilizando los datos de la NIS, tuvo resultados muy similares a los de este ensayo en la estadificación [21]. Los resultados de Bilimoria y col. [20], y el meta-análisis no incluyeron a la enfermedad en estadio IV en sus análisis, lo que puede ser responsable por la discrepancia. Las discrepancias probablemente reflejan que esos otros estudios examinaron un subconjunto de población y que cuando se examinaron a todos los pacientes sometidos a CL como en el presente estudio, los cirujanos eligen cánceres en estadios tempranos sobre todos los otros, al comienzo de su curva de aprendizaje.
Aunque hay varios análisis de costos en la literatura, comparando la CA y la CL, no hay datos que evalúen el incremento de los costos en la CL con el paso del tiempo. Los datos existentes apoyan el hecho de que al comienzo de la curva de aprendizaje, hay un aumento en el tiempo operatorio, que conduce a costos más elevados [23,24]. También hay costos aumentados asociados con el equipamiento usado para la CL, comparado con la CA [25,26]. No obstante, también hay evidencia que sugiere que los costos de hospitalización disminuyen con la curva de aprendizaje [27]. El aumento del costo con el paso del tiempo descubierto en el presente análisis puede reflejar la curva de aprendizaje de los cirujanos a nivel nacional, puesto que están adoptando la técnica después de los datos randomizados apoyando el uso de la CL para el cáncer. Los autores de este trabajo también vieron un aumento en los costos asociado con las hospitalizaciones con el paso del tiempo para pacientes con enfermedad maligna, versus aquellos con enfermedad benigna. Aunque no pueden explicar directamente la expensa aumentada en esa población de pacientes, probablemente se deba al estado global de salud de ese grupo. Esos pacientes fueron ancianos, tuvieron más comorbilidades, tuvieron más probabilidad de permanecer más tiempo en el hospital, tuvieron una tasa aumentada de complicaciones y tuvieron más probabilidad de ser trasladados a otra institución en lugar del hogar (Tabla 2).
La colectomía laparoscópica ha mostrado que disminuye la duración de la estadía hospitalaria [18,20], el tiempo de recuperación de la función intestinal [28], el tiempo fuera del trabajo (29], el uso de narcóticos [30] y la morbilidad [28-30]. Los pacientes están mucho más satisfechos con las cicatrices después de la CL que con la CA y existe evidencia que sugiere que podrían pagar de su bolsillo para tener un abordaje laparoscópico [31]. Las tasas de egreso hospitalario de rutina son también mejores después de la CL que después de la CA [15,32,33]. La disminución de las eventraciones postoperatorias y de las obstrucciones del intestino delgado han sido reportadas en pacientes que fueron sometidos previamente a CL versus CA [34,35]. Esto puede deberse a una disminución en el desarrollo de adherencias postoperatorias utilizando la técnica laparoscópica [36]. La CL también ha mostrado ser segura en el paciente añoso y confiere beneficio en los pacientes con alto riesgo [30,37]. No obstante, a pesar de esos beneficios bien documentados, existe una clara falta de adopción en los Estados Unidos. La mayoría de los autores sugieren que ello se debe principalmente a dificultades técnicas. Casi todos los estudios publicados sobre esa cuestión concuerdan en que con la experiencia viene una reducción en el tiempo operatorio, tasa de conversión y complicaciones intra y postoperatorias [27,38-40]. Sin embargo, entre 20 y 80 casos son necesarios antes de que esos resultados alcancen niveles aceptables. Además, los cirujanos reportan una falta de tiempo operatorio adecuado y de entrenamiento formal como las principales razones para no ofrecer resecciones laparoscópicas [41]. Esto puede explicar porqué los procedimientos técnicamente complejos y desafiantes, tales como la CL para tratar el cáncer de colon, continuan siendo realizados en centros seleccionados con recursos especializados.
Existe un aumento en la utilización de la CL con el tiempo y el aumento es probable que continúe con graduados entrenados con más experiencia laparoscópica avanzada en todos los campos. La CL exitosa requiere entrenamiento tanto en laparoscopía avanzada como en principios de la resección colónica. Los autores tienen la esperanza de que los datos presentados en este trabajo lleven a una apreciación adicional sobre el riesgo para los pacientes de aplicar técnicas avanzadas emergentes y sienten que la baja tasa de utilización refleja una apropiada precaución en la comunidad quirúrgica. Fueron, de alguna manera, impactados al observar la curva de aprendizaje en acción, esto es, el aumento de las complicaciones asociado con la evolución de una nueva técnica. Esperan que el brindar estos datos permitirá a los cirujanos decidir cómo quieren introducir mejor un nuevo procedimiento complejo en su práctica.
Limitaciones del estudio
Como en toda base de datos administrativa, hay desvíos conocidos y desconocidos. Pueden ocurrir errores en la codificación, pero probablemente ocurren similarmente con el tiempo y los grupos de pacientes. Los autores revisaron rigurosamente los códigos ICD-9-CM para capturar los pacientes y los procedimientos adecuados y minimizar el error en la codificación. La tasa de laparoscopía también se correlaciona bien con los datos de la National Cancer Database [20] y los autores se sientes confiados en que fue usada correctamente en la mayoría de los casos. Aunque existen abundantes datos en la NIS, existen variables no registradas que podrían ser pertinentes para este estudio. No hay manera de determinar cuánto del procedimiento fue efectuado laparoscópicamente u otros detalles operatorios. Esto representa datos sólo de pacientes internados; por lo tanto, se podrían estar perdiendo las complicaciones que ocurren después del egreso. Aunque se necesitan ECR para determinar la efectividad de un tratamiento en situaciones óptimas, éstos pueden carecer de generalización [42]. Aunque las variaciones en la estructura y las variables del proceso son minimizadas en los ECR, los estudios de los resultados tratan de determinar qué rol juegan esos factores en la atención de rutina, porque no existe control sobre la selección de pacientes y la práctica de los médicos. Este estudio fue diseñado para evaluar el impacto de la CL para el tratamiento del cáncer de colon en la población general, incluyendo todos los niveles de destreza y entrenamiento de los cirujanos, todos los tipos y tamaños de hospitales y todos los financiadores. La NIS es además validada adicionalmente demostrando buena correlación con 3 fuentes relacionadas de datos: la American Hospital Association Annual Survey, la National Hospital Discharge Survey del National Center of Health Statistics y el MedPAR con datos de pacientes internados de los Centers for Medicare and Medicaid Services [43].
Conclusiones
Dentro de los 3 años después de la publicación del ensayo COST, el uso de la resección laparoscópica para el tratamiento del cáncer de colon se acercó al de la enfermedad benigna. Sin embargo, casi el 90% de los casos son realizados con una técnica abierta y la utilización permanece influenciada por factores socioeconómicos. Con el paso del tiempo, las tasas de complicaciones intraoperatorias, conversión a procedimientos abiertos, costos y mortalidad están aumentando.
♦ Comentario y resumen objetivo: Dr. Rodolfo D. Altrudi
► Para acceder a las referencias bibliográficas en formato Pdf, haga clic aquí