Tres motivos para abandonar al LDL como objetivo terapéutico

Las recomendaciones clínicas actualizadas para las pruebas y el tratamiento del colesterol (ATP IV, por las siglas del inglés) se están preparando y serán publicadas próximamente*.
*(Acaban de ser publicadas nuevas guías, este artículo es uno de sus principales antecedentes).
El principal centro de interés de la versión anterior de las recomendaciones, ATP III, fue la estrategia de tratar a los pacientes con el objetivo de lograr el descenso de las concentraciones del colesterol de las lipoproteínas de baja densidad (C-LDL). Las ATP III afirmaban que “estudios clínicos recientes muestran sólidamente que el tratamiento de descenso del C-LDL disminuye el riesgo de enfermedad cardiovascular. Por estos motivos, las ATP III continúan considerando las cifras de C-LDL aumentadas como el objetivo principal del tratamiento” Este razonamiento, sin embargo, recomienda un enfoque que no fue probado en ningún estudio clínico.
Las investigaciones indican que es necesario demostrar beneficios antes de recomendar una intervención médica. Es por ello que los autores de este trabajo dirigen una carta abierta al comité de las ATP fundamentando la necesidad de que las nuevas recomendaciones abandonen el paradigma del tratamiento según el objetivo de lograr los valores deseados de C-LDL.
![]()
1. No existe base científica que respalde el tratamiento según objetivos de descenso del C-LDL
En primer lugar, no hay estudios aleatorios controlados que hayan mostrado el beneficio de tratar a los pacientes sobre la base del descenso del C-LDL.
En algunos de estos estudios, se mostró la reducción del riesgo cardiovascular con los fármacos (estatinas), en otros no se halló esta observación (clofibrato y torcetrapib). Otros hipolipemiantes como ezetimibe aún no han sido probados en este aspecto.
Los estudios no demuestran que todos los hipolipemiantes reducen el riesgo de episodios cardiovasculares (ECV). En realidad, casi todos los estudios que muestran dicho beneficio se limitaron a las estatinas, que poseen otros efectos pleiotrópicos. Las dosis estándar de las estatinas de primera generación, como la simvastatina, reducen en forma notable los ECV y la mortalidad, pero no se demostró que esto se deba a la disminución de los valores del C-LDL o del punto de corte para iniciar el tratamiento.
Las estatinas de gran potencia, como la atorvastatina, disminuyen los episodios no mortales en otro 15-20%. Es decir que la evidencia indica que el empleo de estatinas, y no el tratamiento según el objetivo de lograr los valores deseados de C-LDL puede reducir el riesgo. Aunque los mecanismos del efecto favorable de las estatinas son discutibles, no es necesario impugnar la hipótesis del colesterol para reconocer que los diferentes fármacos hipolipemiantes pueden tener efectos perjudiciales que anulan sus posibles ventajas.
Asimismo, es posible que un parámetro indirecto, como el C-LDL, aparente ser una sola entidad, aunque existan importantes subcomponentes (como la heterogeneidad en el tamaño de las partículas) o interacciones (como el índice colesterol total /lipoproteínas de alta densidad [HDL]). Por ello, no podemos suponer que el descenso del C-LDL por cualquier medio mejorará la evolución de los pacientes.
Hay otros motivos contrarios a tomar las concentraciones del C-LDL como base de las decisiones terapéuticas. Se debe reconocer que sólo hay dos factores que determinan el beneficio de un tratamiento:
(1) los riesgos de morbimortalidad si no se efectúa ese tratamiento.
(2) el grado en que el tratamiento reduce o aumenta estos riesgos.
Las concentraciones de C-LDL no son útiles en ninguno de estos aspectos. La concentración de C-LDL contribuye poco a estimar el riesgo cardiovascular global y especialmente en relación con el colesterol no HDL o el índice colesterol total/HDL. Más aún, estudios clínicos demuestran que los efectos relativos del tratamiento con estatinas no se relacionan con el C-LDL del paciente previo al tratamiento.
Por todo esto, hay sólida evidencia científica de que el C-LDL no es un factor muy útil para determinar quién está en riesgo de enfermedad cardiovascular o cuánto podrá una estatina reducir ese riesgo (Tabla).
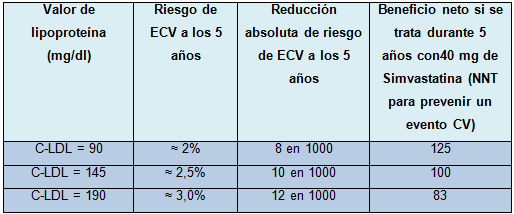
Tabla. Se muestra que enfocar sobre los puntos de corte de LDL, no identifica adecuadamente qué pacientes se beneficiarán con el tratamiento de estatinas. Personas sin factor de riesgo de ECV, con C-HDL = 50 y proteína C reactiva = 5.
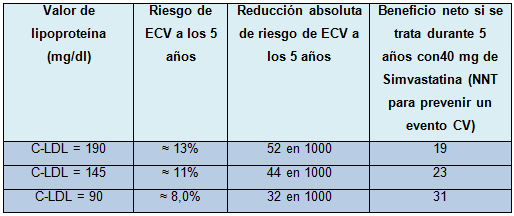
Tabla: Personas con varios factores de riesgo de ECV; C-HDL = 25; proteína C reactiva = 5; antecedentes familiares
Las decisiones terapéuticas exigen un enfoque diferente. El componente esencial no es la evidencia científica sobre la patogénesis de la enfermedad o los mecanismos terapéuticos, sino que son los mejores factores pronósticos empíricos del riesgo del paciente y los factores que disminuyen el riesgo, los dos elementos que contribuyen a determinar los riesgos y los beneficios de un tratamiento en cada paciente.
Como se ha demostrado de manera concluyente, no importa que el C-LDL sea el único mecanismo biológico que interviene en los beneficios terapéuticos de las estatinas. Lo que interesa es que el C-LDL no contribuye apreciablemente a pronosticar el riesgo cardiovascular del paciente o la reducción del riesgo relativo por una estatina y por lo tanto no es una buena premisa sobre la cual basar las recomendaciones terapéuticas. Más allá de las estatinas, nos debemos preocupar también sobre el posible efecto perjudicial de los tratamientos y no sólo sobre la eficacia de éstos.
![]()
2. La seguridad de tratar según el objetivo de reducir el C-LDL nunca se demostró
Las recomendaciones basadas sobre el objetivo de tratar el C-LDL según valores deseados se suelen emplear para promover indirectamente tratamientos cuya seguridad no se ha demostrado.
El enfoque del tratamiento según objetivos puede llevar a recomendaciones de tratar a pacientes con bajo riesgo de episodios cardiovasculares. Si hay un beneficio para estos pacientes, es probable que se demuestre sólo después de décadas de tratamiento. En este contexto, aún los riesgos leves pueden sobrepasar los beneficios. Aunque las estatinas tienen considerables efectos secundarios y hay interacciones medicamentosas que pueden ser graves, se mostró que pueden ser una clase de medicamentos relativamente seguros durante un tratamiento de 5-7 años. La seguridad a más largo plazo aún se desconoce y para otros hipolipemiantes los datos sobre su seguridad son escasos.
Algunos justifican tratar el C-LDL en pacientes con bajo riesgo cardiovascular a 10 años. Señalan que aunque pudiera no haber un beneficio apreciable durante esos 10 años, las personas con C-LDL aumentado en general tienen alto riesgo cardiovascular durante toda su vida; esto también es cierto para aquéllos con C-LDL bajo. Recomendaciones publicadas recientemente promueven la pesquisa de los valores altos de C-LDL para todos los niños y el posible empleo de estatinas a temprana edad.
Sólo estaría justificado recomendar este riesgo potencial para los pacientes si se demostrara que el tratamiento precoz tiene un beneficio considerable más allá del logrado al retrasar el tratamiento hasta que el riesgo cardiovascular global a 5-10 años sea por lo menos moderadamente alto.
Sin embargo, este efecto favorable del tratamiento precoz aún no ha sido demostrado.
Además, los objetivos de descenso del C-LDL con frecuencia se usan para promover el empleo de nuevos tratamientos hipolipemiantes, a menudo combinados con una estatina. Estos tratamientos suelen ser más caros que el tratamiento con estatinas y no hay evidencia de que disminuyan los ECV, así como tampoco datos suficientes de seguridad.
La sugerencia de que estudios aleatorizados controlados mostraron que estos tratamientos son seguros y de que hasta ahora sólo no se mostró que reduzcan considerablemente los ECV olvida la simetría del poder estadístico. Si la evidencia de estos estudios es insuficiente para demostrar la disminución considerable de la morbimortalidad, tampoco hay suficiente evidencia para determinar si el tratamiento perjudica seriamente a los pacientes, incluyendo el aumento considerable de la morbimortalidad. Además, argumentar que la evidencia del descenso significativo del LDL debería ser motivo suficiente para promover el empleo de un hipolipemiante ignora ejemplos recientes de los peligros de confiar en los parámetros indirectos.
En años recientes, estudios aleatorizados controlados demostraron que el tratamiento intensivo para lograr metas tensionales recomendadas puede producir considerables perjuicios a los pacientes, que esforzarse para lograr metas glucémicas recomendadas puede aumentar la mortalidad y que el torcetrapib y la terapia de reeemplazo hormonal pueden “mejorar los lípidos” y al mismo tiempo aumentar el riesgo.
Los efectos, tanto positivos como negativos, de las nuevas clases de medicamentos deben ser evaluados adecuadamente antes de aconsejarlos en las recomendaciones. Su efecto sobre las concentraciones de C-LDL no es suficiente justificación para una recomendación, pero el hincapié en el objetivo del descenso del mismo según valores deseados puede tender a fomentar su empleo.
Comentarios
Para ver los comentarios de sus colegas o para expresar su opinión debe ingresar con su cuenta de IntraMed.









